

-
El término hepatomegalia se emplea para definir un aumento del tamaño del hígado por encima del valor aceptado como normal para la edad (Tabla 1). En general, se considera patológica la palpación del borde inferior hepático más de 3,5 cm por debajo del reborde costal derecho en recién nacidos y lactantes y por encima de 2 cm en niños mayores1.
El tamaño se delimita midiendo la distancia entre el borde superior, determinado por percusión, y el inferior, determinado por palpación, debajo del reborde costal derecho en la línea media clavicular2.
Hay que saber distinguir aquellas situaciones clínicas que pueden condicionar la palpación de una “falsa hepatomegalia”:3
- Anomalías morfológicas de la caja torácica: pectus excavatum, tórax estrecho por constitución asténica.
- Procesos respiratorios que cursan con descenso del diafragma: broncoespasmo, neumotórax.
- Variante normal del lóbulo hepático derecho: “Lóbulo de Riedel”.
- Masas abdominales: quiste de colédoco, masa retroperitoneal, abscesos perihepáticos, vesícula biliar distendida.
La hepatomegalia puede originarse por 5 mecanismos fundamentales (Tabla 2)1,2,3.
-
Wolf AD, Lavine JE. Hepatomegaly in neonates and children. Pediatr Rev. 2000;21(9):303-10.
-
Gutiérrez C, Pavón P. Hepatoesplenomegalia. En: Asociación Española de Pediatría: Protocolos diagnósticos y terapéuticos de Gastroenterología - Hepatología - Nutrición. Bilbao: AEP; 2002. p. 229-39.
-
Muñoz G. Hepatomegalia. Pediatr Integral 2011;XV(3):221-37.
-
Wolf AD, Lavine JE. Hepatomegaly in neonates and children. Pediatr Rev. 2000;21(9):303-10.
-
Gutiérrez C, Pavón P. Hepatoesplenomegalia. En: Asociación Española de Pediatría: Protocolos diagnósticos y terapéuticos de Gastroenterología - Hepatología - Nutrición. Bilbao: AEP; 2002. p. 229-39.
-
Muñoz G. Hepatomegalia. Pediatr Integral 2011;XV(3):221-37.
Tabla 1: TAMAÑO NORMAL DEL HIGADO EN FUNCION DE LA EDAD
Medidas normales del hígado a nivel de la línea medio clavicular según la talla (en cm: ± 2 DE)
| Talla en cm | Longitud (cm) ± 2 DE |
|---|---|
| < 55 | 5,03 (± 1,64) |
| 55 -70 | 5,54 (± 2,12) |
| 71-85 | 6,21 (± 1,68) |
| 86-100 | 7,16 (± 1,70) |
| 101-110 | 7,52 (± 1,32) |
| 111-120 | 7,96 (± 1,91) |
| 121-130 | 8,85 (± 2,02) |
| 131-140 | 8,90 (± 2,06) |
| 141-150 | 9,35 (± 1,76) |
| > 150 | 10,05 (± 2,64) |
Siegel Marylin. Ecografía pediátrica. Ed. Marban. 2004
Tabla 2: ETIOPATOGENIA DE LA HEPATOMEGALIA
| MECANISMOS | CAUSAS | ENFERMEDADES |
|---|---|---|
| 1. INFLAMACIÓN | Infecciones | Virus: VHA, VHB y VHC, VEB, CMV. Bacterias: fiebre tifoidea, endocarditis, sepsis, brucelosis. Hongos. Parásitos: Toxoplasma, kala – azar. |
|
Toxinas Drogas Hepatitis autoinmune Colagenosis |
Lupus eritematoso, sarcoidosis, artritis reumatoide. | |
| 2. DEPÓSITO EXCESIVO | Glucógeno | Glucogenosis, diabetes mellitus, nutrición parenteral, alteraciones del metabolismo de los hidratos de carbono. |
| Grasa y lípidos | Obesidad, enfermedad de Wolman, enfermedad de Niemann- Pick, enfermedad de Gaucher, alteración de la oxidación de ácidos grasos. | |
| Metales | Enfermedad de Wilson, hemocromatosis. | |
| Proteínas anormales | Déficit de alfa-1- antitripsina | |
| 3. INFILTRACIÓN CELULAR | Neoplasias | Hepatoblastoma, hepatocarcinoma, hemangioma, hemangioendotelioma, teratoma, hiperplasia nodular focal. |
| Tumores/metástasis | Leucemia, linfoma, neuroblastoma, tumor de Wilms. | |
| Quistes Hemofagocitosis Hematopoyesis extramedular |
Poliquistosis hepática, parásitos. | |
| Hemólisis | Anemia hemolítica. | |
| 4. CONGESTIÓN DEL FLUJO SANGUÍNEO | Suprahepática | Insuficiencia cardiaca, pericarditis restrictiva, obstrucción de venas suprehepáticas (síndrome de Budd- Chiari). |
| Intrahepática o prehepática | Enfermedad venoclusiva, cirrosis hepática, hipertensión portal, trombosis portal. | |
| 5. OBSTRUCCIÓN BILIAR | Extrahepática | Litiasis biliar, quiste de colédoco, atresia biliar extrahepática. |
| Intrahepática | Síndrome de Alagille, fibrosis quística. |
-
El proceso diagnóstico ha de comenzar siempre con una historia clínica cuidadosa, valorando:
- Antecedentes personales:
- Embarazo: datos compatibles con infección connatal, adicción materna a drogas, crecimiento intrauterino retrasado, transfusiones.
- Período neonatal: canalización de vena umbilical (hipertensión portal por cavernomatosis portal), ictericia neonatal, historia de incompatibilidad ABO o Rh (hematopoyesis extramedular por hemólisis), nutrición parenteral prolongada, retraso en la eliminación del meconio (fibrosis quística). Resultado de pruebas metabólicas.
- Desarrollo psicomotor (importante en metabolopatías). Antecedente de convulsiones.
- Curva ponderoestatural. Introducción y tolerancia de la alimentación complementaria, aversión a la fruta o a lo dulce (en fructosemia).
- Historia previa de cardiopatía (descompensación). Antecedente de inmunodeficiencia, enfermedad inflamatoria intestinal (colangitis esclerosante). Artralgias, exantemas (colagenosis).
- Calendario vacunal. Contacto con animales. Viajes.
- Fármacos: antiinflamatorios no esteroideos, isoniacida, propiltiouracilo y sulfonamidas.
- Antecedentes familiares:
- Historia familiar de hepatopatía, colecistectomía, anemia, ictericia o esplenectomía.
- Historia familiar de mortinatos o alteraciones neurodegenerativas, hepáticas o psiquiátricas sugiere enfermedad metabólica.
- Enfermedad actual:
- Interrogar sobre datos de infección: fiebre, exantema, aparición de adenopatías, astenia, odinofagia...
- Investigar síntomas o signos de enfermedad hepática: de colestasis (coluria, acolia, ictericia, prurito), de insuficiencia hepática (diátesis hemorrágica, hipoglucemia, encefalopatía), de hepatitis aguda: anorexia, astenia, vómitos, febrícula, coluria, dolor abdominal en hipocondrio derecho.
- Interrogar sobre síntomas tumorales: malestar, astenia, palidez, distensión abdominal, fiebre prolongada, pérdida de peso, cambio de ritmo intestinal.
- Investigación de errores congénitos del metabolismo: en recién nacidos pueden presentarse como un cuadro inespecífico de vómitos, letargia, rechazo de las tomas, mala succión, hipotonía, apneas, dificultad respiratoria o “aspecto séptico”. En lactantes pueden presentarse con manifestaciones hepáticas y extrahepáticas de carácter grave, precipitadas por infecciones intercurrentes, vómitos y ayunos prolongados. En niños mayores, preguntar por clínica de hipoglucemia (palidez, sudoración) ante ayunos prolongados (en glucogenosis).
-
El examen físico minucioso es esencial. No debe centrarse solo en la exploración abdominal; ya que, en muchas ocasiones, la valoración global y del resto de órganos es lo que permite orientar el diagnóstico (Tabla 3)3.
- Valoración de la hepatomegalia: incluir el tamaño expresado en centímetros, homogeneidad, características del borde hepático, palpación o no del lóbulo izquierdo y consistencia. El dolor a la palpación aparece sólo en hepatomegalias de instauración brusca por distensión de la cápsula de Glisson.
- Datos de hepatopatía crónica: arañas vasculares, eritema palmar, ictericia, ascitis, circulación colateral abdominal, acropaquias.
-
Muñoz G. Hepatomegalia. Pediatr Integral 2011;XV(3):221-37.
TABLA 3. DATOS CLÍNICOS DE UTILIDAD EN EL DIAGNOSTICO DE HEPATOMEGALIA.
| SIGNOS Y SÍNTOMAS | DIAGNÓSTICOS POSIBLES |
|---|---|
| FIEBRE | Enfermedades sistémicas (tumores, colagenosis), infecciones virales, absceso hepático, síndrome hemofagocitico. |
| ESPLENOMEGALIA | Hipertensión portal, enfermedades de depósito, infiltración, hematopoyesis extramedular. |
| ASCITIS | Hipertensión portal, síndrome Budd – Chiari. |
| MASA | Tumores, enfermedad poliquística renal. |
| VÓMITOS/DIARREA | Síndrome de Reye, defectos de la oxidación de ácidos grasos, acidemias orgánicas, defectos del ciclo de la urea, glucogenosis I y III, intolerancia hereditaria a la fructosa, fallo hepático fulminante, enfermedad de Wolman. |
| FALLO DE MEDRO | Glucogenosis, intolerancia hereditaria a la fructosa, acidemias orgánicas, enfermedad de Wolman, fibrosis quística. |
| OLOR ESPECIAL | Acidemias orgánicas, fallo hepático. |
| RASGOS DISMÓRFICOS | Trastornos metabólicos y enfermedades depósito. |
| DETERIORO NEUROLÓGICO | Trastornos peroxisomales, lisosomales, enfermedad de Wilson, mucopolisacaridosis. |
PIEL Hemangiomas cutáneos |
Hemangiomatosis. |
OJOS Cataratas, anillo de Kayser-Fleischer |
Enfermedad de Wilson. |
Signos clínicos de gravedad
Sospecha de proceso tumoral
Recién nacidosD
Proceso agudo infeccioso
Sin datos de gravedad
en 5 - 7 días
-
En los recién nacidos y lactantes menores de 1 año, por las particularidades propias a su edad, la actitud a seguir ante un cuadro de hepatomegalia puede ser resumido en el algoritmo complementario, que se muestra en la Figura 111, donde el clínico debe dirigir su planteamiento a la detección precoz de enfermedades graves susceptibles de recibir un tratamiento precoz que modifique notablemente su pronóstico.
-
De la Vega A, Frauca E. Colestasis en el lactante. En: Jara P, ed. Trasplante hepático en niños. Madrid: Ergon; 2006. p. 23-35.
FIGURA 1. ALGORITMO COMPLEMENTARIO. HEPATOMEGALIA EN RECIÉN NACIDOS Y LACTANTES MENORES DE UN AÑO DE EDAD
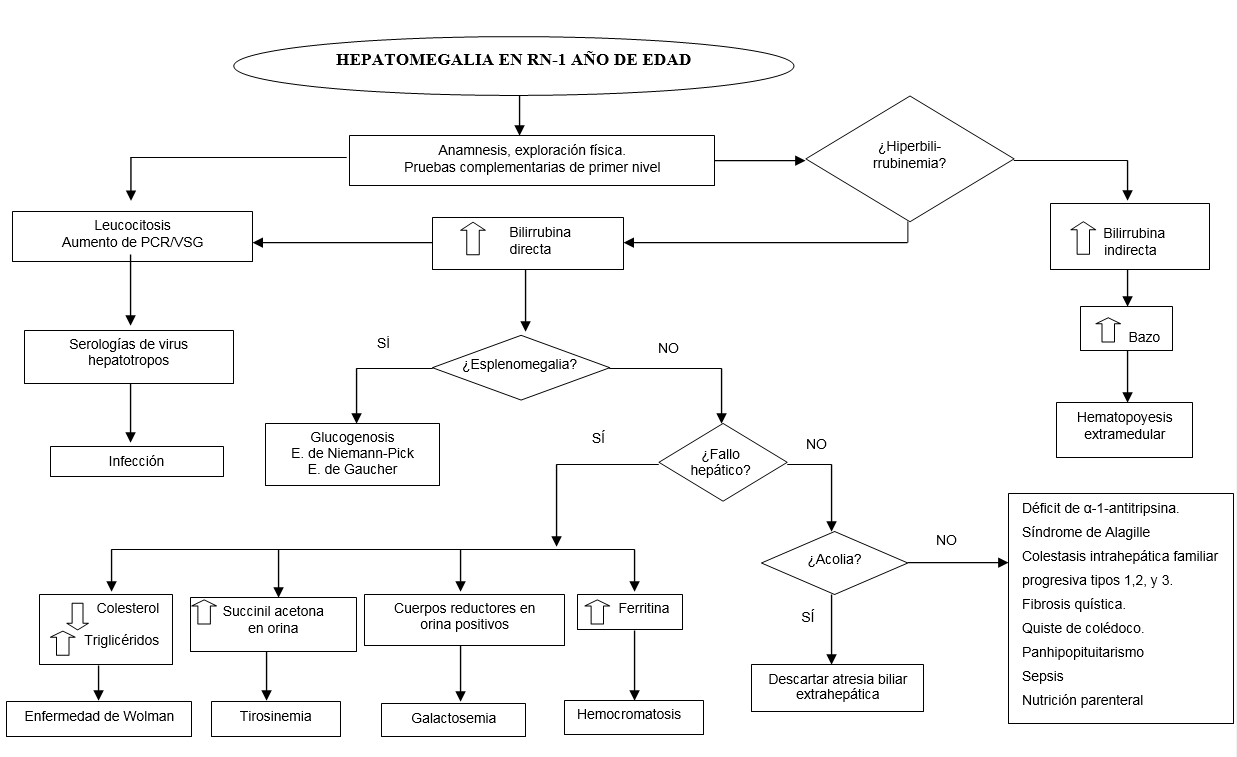
En todos los casos
Pruebas de primer nivelF
-
En las situaciones con signos clínicos de gravedad (insuficiencia cardiaca, enfermedad metabólica) o compatibles con procesos tumorales o infiltrativos y en los recién nacidos en los que la hepatomegalia se acompaña de colestasis se debe remitir al paciente a un centro hospitalario con el fin de agilizar el diagnóstico y el tratamiento.
Aquellos pacientes con hepatomegalia y analítica con sospecha clínica de fallo hepático deben ser ingresados en una Unidad de Cuidados Intensivos Pediátricos y valorar ser derivados de forma inmediata a un centro hospitalario con programa de trasplante hepático.
-
En todos los casos de hepatomegalia se deben realizar los estudios complementarios de primer nivel (Tabla 4) de la forma más rápida posible, con objeto de orientar el diagnóstico inicial del paciente y ayudar en la selección de los estudios posteriores. La bioquímica hepática ayuda a la orientación del paciente con hepatomegalia, es imprescindible realizar estudio de coagulación para discriminar las situaciones que se acompañen de fallo hepático.
TABLA 4. PRUEBAS DE PRIMER NIVEL EN HEPATOMEGALIA.
| ESTUDIO | PRIMER NIVEL | INTERPRETACIÓN |
|---|---|---|
| LABORATORIO | Hemograma con reticulocitos y frotis de sangre periférica. Coagulación. VSG. Glucosa, urea, creatinina, iones y gasometría. Perfil hepático (AST/ALT/GGT/FA/BiT y BiC). Enzimas musculares (CPK, aldolasa). Sistemático/sedimento de orina. Urocultivo. |
|
| IMAGEN | Ecografía Doppler abdominal. | Determina el tamaño y la estructura hepática. Permite ver masas sólidas o quísticas. Define anatomía biliar, cálculos y barro biliar. Evalúa flujos del sistema vascular y descarta hipertensión portal. |
FA: fosfatasa alcalina / BiT: bilirrubina total / BiC: bilirrubina directa / CPK: creatinin fosfoquinasa / LDH: lactato deshidrogenasa.
fallo
hepático?
G
H
-
El fallo hepático agudo es una enfermedad multisistémica con afectación grave de la función hepática (INR > 1,5 o actividad de protrombina menor del 50%) de aparición aguda, con o sin encefalopatía en un paciente sin enfermedad hepática crónica reconocida4.
Otros datos analíticos de insuficiencia hepática son: hipoglucemia, hipoalbuminemia, disminución de colinesterasa y colesterol.
Suele asociar elevación de enzimas de necrosis (AST/ALT), de bilirrubina directa y de hiperamoniemia (por disminución de depuración).
-
Jiménez M, Polo B, Donat E. Fallo hepático agudo. En: SEGHNP-AEP: Protocolos diagnóstico terapéuticos de Gastroenterología Hepatología y Nutrición Pediátrica. Madrid: Ergon; 2010. p. 197-204. [Consultado 14 de mayo de 2015]. Disponible en http://www.aeped.es/documentos/protocolos-gastroenterologia-hepatologia-y-nutricion
-
Existe esplenomegalia cuando el bazo se palpa 2 cm o más por debajo del reborde costal izquierdo y, generalmente, su consistencia es dura, con textura anormal. La forma óptima de explorar el bazo es, con el paciente en decúbito supino, palpar desde la pelvis en dirección al reborde costal izquierdo durante la inspiración profunda5.
-
Tamayo SG, Rickman LS, Mathews WC, Fullerton SC, Bartok AE, Warner J, et al. Examiner dependence on physical diagnostic tests for the detection of splenomegaly: a prospective study with multiple observers. J Gen Intern Med. 1993;8:69-75.
directa
indirecta
Insuficiencia cardiaca congestiva
Infección por parásitos
Enfermedad de depósito
Absceso / quiste
Glucogenosis
Tumores primariosK
Esteatohepatitis
-
Los tumores hepáticos9 más frecuentes son: hepatoblastoma, hepatocarcinoma y hemangiomas.
- Hepatoblastoma: es el tumor hepático más frecuente en la infancia. Predomina en varones, entre los 6 meses y los 3 años de edad. Se presenta habitualmente como hepatomegalia o masa abdominal asintomática. La ecografía permite el diagnóstico en la mayoría de los casos. Se completa el estudio con TAC toraco-abdominal y precisa biopsia para su clasificación (mixto/epitelial).
- Hepatocarcinoma: tiene alta malignidad. Afecta a mayores de 10 años, preferentemente a varones. El diagnóstico es igual que en el anterior.
- Hemangiomas: son tumores benignos. Hay tres tipos (focal o solitario, mutifocal y difuso). El diagnóstico se realiza con ecografía Doppler o angioRMN. Nunca se deben biopsiar por el riesgo de sangrado. El tratamiento es conservador.
-
Frauca E. Tumores hepáticos. En: Jara P, ed. Trasplante hepático en niños. Madrid: Ergon; 2006. p. 37-46.
-
Predomino de patrón de necrosis, con elevación importante de AST y ALT, con poca elevación de bilirrubina directa, GGT y fosfatasa alcalina, que nos orienta a:
- Hepatitis víricas: hepatitis A (VHA), hepatitis B (VHB), hepatitis C (VHC), hepatitis E (VHE), hepatitis por virus de Epstein Barr (VEB) y hepatitis por citomegalovirus (CMV). Diagnóstico de confirmación: serología.
- Enfermedad de Wilson6: trastorno en el metabolismo del cobre y su depósito en el hígado, cerebro, riñón y otros órganos en los que produce toxicidad. No pensar en esta enfermedad en menores de 3 años. Diagnóstico: ceruloplasmina, cobre en orina y tejido hepático, gen ATP7B.
- Hepatitis autoinmune7: enfermedad inflamatoria del hígado con destrucción progresiva del parénquima que evoluciona a cirrosis e insuficiencia hepática, sin tratamiento. Diagnóstico: hipergammaglobulinemia / anticuerpos (ANA/AML/SLA/anti LKM).
- Tóxicos8: múltiples fármacos (valproato, paracetamol, antibióticos...), hongos (amanita phalloides).
-
Bruha R, Marecek Z, Pospisilova L, Nevsimalova S, Vitek L, Martasek P, Nevoral J, et al. Longterm follow-up of Wilson disease: natural history, treatment, mutations analysis and phenotypic correlation. Liver Int. 2011;31:83-91.
-
Czaja AJ. Autoinmune liver disease. Curr Opin Gastroenterol. 2006;22:234-40.
-
Molleston JP, Fontana RJ, Lopez MJ, Kleiner DE, Gu J, Chalasani N, et al. Characteristics of idiosyncratic drug-induced liver injury in children: results from the DILIN prospective Study. J Pediatr Gastroenterol Nutr. 2011;53:182-9.
-
Predominio de patrón colestásico, con elevación de bilirrubina directa, GGT y fosfatasa alcalina, con afectación leve de AST y ALT. En este caso la ecografía nos permite identificar problemas obstructivos (quistes, malformaciones de la vía biliar y cálculos).
Obstrucción biliar
Quiste de colédoco
Nutrición parenteral
Infección por parásitos
Anemia hemolítica
Insuficiencia cardiaca
Sepsis / Coagulación
intravascular diseminada
Hepatitis víricas
Enfermedad de Wilson
Hepatitis autoinmune
Tóxicos
Pruebas de segundo nivelL
-
Criterios de derivación a atención especializada:
- Cuando no se ha llegado al diagnóstico con las pruebas de primer nivel.
- Cuando se ha llegado al diagnóstico con las pruebas de primer nivel pero el paciente precisa un tratamiento y seguimiento hospitalario.
- La derivación ha de ser inmediata en los siguientes casos:
- Presencia de insuficiencia hepática.
- Aparición de signos de irritabilidad o cambios del comportamiento.
- Sospecha de enfermedad metabólica, sobre todo si es recién nacido.
- Sospecha de enfermedad grave insuficiencia cardiaca congestiva, proceso infiltrativo).
- Sospecha de enfermedad infecciosa susceptible de tratamiento hospitalario (kala-azar, paludismo, hidatidosis, VIH).
Una vez derivado al especialista hospitalario, este tendrá a su disposición pruebas de segundo nivel, que se realizarán en función de la sospecha diagnóstica (Tabla 5)3. En función de la etiología pautará el tratamiento específico adecuado a cada entidad.
-
Muñoz G. Hepatomegalia. Pediatr Integral 2011;XV(3):221-37.
TABLA 5. PRUEBAS DE SEGUNDO NIVEL
| ESTUDIO | SEGUNDO NIVEL | |
|---|---|---|
| LABORATORIO | Sospecha tumoral. | Alfa- fetoproteína, otros marcadores. |
| Encefalopatía. | Amonio. | |
| Sospecha metabólica. | Aminoácidos plasma y orina. Ácidos orgánicos en orina. Acilcarnitinas, carnitina. Ácidos láctico y pirúvico. Galactosa -1 – fosfato- uridiltransferasa. Succinilacetona orina y alfa-fetoproteína en suero. Isoformas de transferrina |
|
| Sospecha de infección. | Serología de infección connatal*. Serología VHB*, VHC*, VHA*, VIH*, CMV*, VEB*, Leishmania, otras. Hemocultivo. Frotis periférico. Mantoux*. Parásitos heces*. |
|
| Sospecha de hepatopatía. | Serología de virus hepatotropos*. Alfa-1-antitripsina, fenotipo. Proteinograma, test de cloro en sudor. Autoinmunidad (ANA, SMA, Anti- LKM), C3 y C4, anticuerpos antitransglutaminasa*. Metabolismo del cobre y del hierro. |
|
| IMAGEN | TAC/RMN abdominal. HIDA, colangiografía. Ecocardiograma |
Definir lesiones focales (tumores, quistes o abscesos) Patología biliar |
| HISTOLOGIA | Biopsia hepática, | Estudio del parénquima, tinciones especiales, estudio enzimático |
| Biopsia de piel | Enfermedades de Gaucher, Niemann-Pick y Wolman, enfermedad por depósito de ésteres de colesterol, síndrome de Zellweger, trastornos de la glicosilación. | |
| Biopsia muscular | Enfermedad mitocondrial. | |
| Biopsia de médula ósea | Cuando hay sospecha de proceso hematológico maligno, leishmaniasis, síndrome hemofagocítico y enfermedades de depósito. | |
| OTRAS PRUEBAS | Fondo de ojo, exploración oftalmológica. | Enfermedad Wilson (anillo de Kayser- Fleischer, cataratas); galactosemia (cataratas); enfermedades de depósito de lípidos (mancha rojo cereza); infección connatal (coriorretinitis); síndrome de Alagille (embriotoxon posterior). |
VHB: Virus Hepatitis B / VHC: Virus Hepatitis C / VHA: Virus Hepatitis A / VIH: Virus de la Inmunodeficiencia Humana / CMV: Citomegalovirus / VEB: Virus Epstein Barr
ANA: Anticuerpos antinucleares / SMA: anticuerpos antimúsculo liso / Anti-LKM: anticuerpos antimicrosomales tipo 1 de hígado y riñón.
TAC: Tomografía axial computarizada / RMN: resonancia magnética nuclear / HIDA: Gammagrafía hepatobiliar
