

-
FIEBRE SIN FOCO EN EL NIÑO MENOR DE 36 MESES
Se entiende por fiebre sin foco (FSF) un proceso febril de duración menor a 3-7 días cuyo origen no puede identificarse tras una historia clínica y exploración física minuciosas1. Los síntomas leves catarrales o deposiciones diarreicas escasas no deben de considerarse como focalidad, especialmente en los lactantes de menor edad.
La fiebre suele definirse por la presencia de una temperatura rectal superior a 38 °C, que suele corresponderse con una temperatura axilar de 37,5 °C. Los termómetros timpánicos ofrecen una lectura rápida pero menos fiable, ya que están influenciados por la presencia de cerumen o el incorrecto enderezamiento del CAE, y suelen medir una temperatura promedio de 0,3 °C por encima de la rectal. No hay evidencia suficiente para recomendar el empleo de termómetros de infrarrojos, que según algunos estudios pueden variar en más de 1 °C respecto a la temperatura axilar o timpánica2,3.
La mayoría de las FSF se deben a procesos virales autolimitados, pero en un pequeño porcentaje pueden corresponder a infecciones bacterianas graves (IBG) y/o infecciones bacterianas invasivas (IBI): infección urinaria (ITU), neumonía, bacteriemia oculta (detección de un microorganismo en sangre en un paciente febril con buen estado general y sin un foco de infección evidente), meningitis, infecciones osteoarticulares, celulitis o bien enteritis en menores de 3 meses.
-
ANAMNESIS Y EXPLORACIÓN FÍSICA
El abordaje de la fiebre sin foco en el lactante ha cambiado drásticamente con el uso extendido de las vacunas frente a H. influenzae B y neumococo. Actualmente, la IBG más frecuente, con o sin bacteriemia asociada, es la ITU, y el patógeno más frecuente, E. coli.
La edad, el estado inmunitario y el aspecto general son los factores más importantes en el enfoque del niño con FSF (Tablas 1 y 2).
Los niños con factores de riesgo añadido (inmunodeficiencias congénitas, tratamiento inmunosupresor, portadores de catéteres, viaje reciente a zonas endémicas en paludismo, etc.) deben ser derivados al hospital para valorar la realización de pruebas complementarias.
-
Tabla 1. Datos clave de la anamnesis y exploración física
Edad
La probabilidad de presentar una infección bacteriana grave es mayor en niños menores de 3 meses (2-3%) y sobre todo menores de 1 mes (1 de cada 8). El riesgo disminuye entre los 3 y 36 meses y a partir de esa edad es muy raro que una infección bacteriana grave se manifieste sin síntomas focales
Estado inmunitario
Es fundamental valorar si el niño presenta algún defecto de la inmunidad primario o secundario (ej.: tratamientos inmunosupresores) y está correctamente vacunado. Se considera que un niño no está correctamente inmunizado cuando no ha recibido al menos 2 dosis de vacuna conjugada frente a neumococo y H. influenzae B al menos 15 días antes de la consulta4
Temperatura
La magnitud de la fiebre tiene un cierto valor predictivo positivo. Infecciones bacterianas graves, como la infección del tracto urinario (ITU) y la bacteriemia oculta por neumococo, son más frecuentes con temperaturas superiores a 39,5 °C, si bien esta relación no es tan constante con otras bacterias, como E. coli, meningococo o salmonella y la tasa de bacteriemia oculta se ha reducido hasta un 0,25-1% de los lactantes con fiebre sin foco en la era posvacunal. Por otro lado, las infecciones víricas pueden cursar también con fiebre de alto grado5
Estado general
El estado general tiene un elevado valor predictivo para predecir la enfermedad grave cuando está alterado, pero no ocurre a la inversa, por lo que, sobre todo en menores de 3 meses, pueden existir IBG/IBI con buen estado general. El uso de escalas clínicas puede ayudar a estratificar el riesgo de IBG/IBI y orientar a quién deben realizarse pruebas complementarias para su despistaje
El triángulo de evaluación pediátrica (TEP) se ha desarrollado como una herramienta de triaje universal en niños que permite una primera impresión clínica “de visu” del paciente sin precisar de ninguna herramienta adicional. Se valoran, usando la vista y el oído, la estabilidad/inestabilidad de los lados de dicho triángulo: apariencia, respiración, circulación6
Anamnesis dirigida y exploración física (EF)
Además de buscar el foco, se pondrá especial atención en explorar síntomas y signos de mal estado general que orienten a una IBG y precisen una actuación rápida (petequias, meningismo) o sean indicativos de focalidad manifiesta urgente (diarrea sanguinolenta, menor movilidad de alguna articulación, crepitantes…)
Constantes vitales
La valoración de las constantes vitales: pulsioximetría, frecuencia cardiaca (FC), respiratoria (FR) y tensión arterial (TA) (Tabla 2), permite una aproximación más objetiva y no solo basada en el estado general del paciente. Una FC de más de 160 latidos por minuto en los lactantes y una FR de más de 60 respiraciones por minuto se asocian con un mayor riesgo de desarrollo de sepsis7
Adaptada de Guía ABE: Fernández-Cuesta Valcarce MA, Morillo Gutiérrez B. Guía-ABE. Infecciones en Pediatría. Fiebre sin foco en el menor de 3 años (v.2. 02/2025). Disponible en http://www.guia-abe.es)
-
Tabla 2. Valores normales de las constantes por edad
Edad
FC
FR
TAS
RN-3 meses
100-160
30-60
>60
3 meses-2 años
90-150
24-40
>70
Preescolar
80-140
22-34
>75
Escolar
70-120
18-30
>80
Adolescente
60-100
12-16
>90
FC: frecuencia cardiaca; FR: frecuencia respiratoria; TAS: tensión arterial sistólica.
Tomada de Guía ABE: Fernández-Cuesta Valcarce MA, Morillo Gutiérrez B. En Guía-ABE. Infecciones en Pediatría. Fiebre sin foco en el menor de 3 años (v.2. 02/2025). Disponible en http://www.guia-abe.es)
-
TEP ALTERADO O <3 MESES
Una vez estabilizados y valorada, en su caso, la necesidad de iniciar tratamiento antibiótico empírico, todos los niños con fiebre sin foco y aspecto tóxico o edad <3 meses deben ser derivados al hospital para realizar estudios complementarios2,8 (Figura 1).
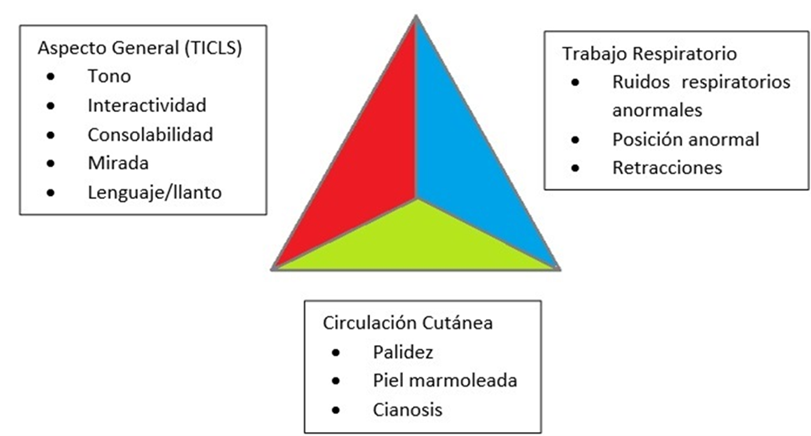
Figura 1. Triángulo de evaluación pediátrica.
-
Una vez estabilizados y valorada, en su caso, la necesidad de iniciar tratamiento antibiótico empírico, todos los niños con fiebre sin foco y aspecto tóxico o edad <3 meses deben ser derivados al hospital para realizar estudios complementarios2,8 (Figura 1).

Figura 1. Triángulo de evaluación pediátrica.
-
HEMOGRAMA
La drástica reducción de la enfermedad neumocócica en niños con FSF, tras la generalización de la vacuna antineumocócica conjugada, ha disminuido mucho la utilidad del recuento leucocitario para detectar o descartar una infección bacteriana grave. Tiene características diferentes según la infección se deba a un germen Gram positivo (neumococo) o negativo (salmonela o meningococo), de manera que en estos últimos puede no existir leucocitosis, aunque sí desviación a la izquierda. Se considera de riesgo una cifra de leucocitos totales superior a 15 000 o inferior a 5000/mm3 o de neutrófilos totales por encima de 10 000/mm3. Un valor de leucocitos totales superior a 20 000/mm3 se asocia a un riesgo aumentado de neumonía oculta11.
-
HEMOCULTIVO, PCT/PCR
La PCR tiene mayor valor predictivo que el hemograma, es útil como marcador de infección bacteriana cuando se encuentra por encima de 150 mg/dl pero tarda al menos 12 horas en empezar a elevarse, por lo que tiene poco valor en fiebres de corta evolución. Valores de PCR <20 mg/l son propios de infecciones víricas
La procalcitonina se eleva más precozmente que la PCR (a las 3 horas). En infecciones víricas no suele superar 1 ng/ml y por encima de 20 ng/ml es indicativa de infección bacteriana grave. Varios estudios han revelado que la PCT tiene mayor rendimiento como indicador de infección bacteriana grave que la PCR y el recuento de leucocitos, con una sensibilidad y especificidad superiores al 80% para la detección de bacteriemia cuando se encuentra por encima de 0,5 ng/ml5,12.
-
INFECCIÓN DEL TRACTO URINARIO
La infección urinaria es la infección bacteriana grave más frecuente en el lactante con fiebre sin foco. Ocurre en el 3-7% de las fiebres sin foco entre los 2 meses y los 2 años13. En los primeros 6 meses de vida es más prevalente en varones, frecuentemente asociada a anomalías estructurales del árbol urinario y a partir de esta edad en niñas. Son factores de riesgo la temperatura (Tª) >39 °C y el antecedente de ITU previa. Por tanto, su despistaje es obligado en pacientes con antecedentes de ITU o de uropatía, lactantes <6 meses, varones de 6-12 meses con una temperatura ≥39 °C o duración > 48 h, o bien niñas 6-24 meses con fiebre ≥39 °C o duración > 48 h. A partir de estos factores de riesgo se ha desarrollado la herramienta UTICalc para determinar el riesgo de ITU14.
-
TIRA REACTIVA, SISTEMÁTICO Y SEDIMENTO
La tira reactiva en el medio extrahospitalario es muy útil para orientar sobre la necesidad de recoger un urocultivo y eventualmente iniciar un tratamiento empírico hasta su resultado. En menores de 21 días se recomienda la recogida de orina por técnica estéril de inicio.
Los nitritos pueden detectar de manera indirecta la presencia de bacteriuria, ya que se forman por la metabolización de los nitratos urinarios por ciertos microorganismos, sobre todo Gram negativos entéricos. Esta conversión requiere una permanencia de 4 horas de la orina en la vejiga y una fuente de nitratos (frutas, verduras) de la dieta, lo que con frecuencia no ocurre en los lactantes, que vacían la vejiga con mucha frecuencia y pueden estar alimentados solo con leche. Tiene una especificidad muy alta pero una sensibilidad baja, por lo que es útil para detectar ITU cuando es positivo, pero tiene poco valor para descartarla cuando es negativo.
La piuria o leucocituria puede valorarse indirectamente por la esterasa leucocitaria de la tira reactiva. Tiene una sensibilidad del 85-95% pero una especificidad menor, por lo que los falsos positivos son relativamente frecuentes. Sería raro encontrar una infección urinaria en ausencia de piuria13, que también suele ser negativa en la bacteriuria asintomática.
La probabilidad de infección de orina con leucocitos y nitritos negativos en la tira de orina es de un 2-6%; con nitritos o leucocitos positivos, de un 40-65%; y con nitritos y leucocitos positivos, de un 75-9014. Por tanto, en lactantes con edad superior a 3 meses y sin aspecto tóxico, una tira reactiva negativa para nitritos y esterasa leucocitaria puede considerarse fiable para el despistaje de infección urinaria. No obstante, como no la descarta de manera absoluta, algunas guías recomiendan recoger de todas formas urocultivo con técnica estéril en los niños sin control de esfínteres (ver algoritmo ITU). Si es positiva para nitritos hace muy probable la infección urinaria y estará indicado iniciar un tratamiento antibiótico empírico previa recogida de una muestra adecuada para urocultivo hasta su resultado. Si fuera negativa para nitritos y positiva para leucocitos habría que recoger un urocultivo e individualizar la decisión de tratamiento antibiótico o esperar al resultado (ver algoritmo ITU).
-
UROCULTIVO
Es obligado recoger un urocultivo mediante técnica estéril (recogida de orina “al acecho”, sondaje o punción suprapúbica)13 cuando se vaya a instaurar el tratamiento antibiótico en un lactante con fiebre sin foco, dado que el urocultivo recogido por bolsa perineal tiene un alto porcentaje de falsos positivos (30%) y, por tanto, no permite un diagnóstico de confirmación de ITU, aunque sí es válido para descartarla. Podría ser una técnica aceptable en los casos en los que no se vaya a iniciar un tratamiento antibiótico inmediato.
El sondaje vesical es casi tan específico y sensible como la punción suprapúbica en cuanto a la fiabilidad del urocultivo2 y es menos doloroso.
-
RADIOGRAFÍA Y ECOGRAFÍA DE TÓRAX
La ausencia de tos o signos respiratorios (taquipnea, retracciones costales, Sat O2 <95% o auscultación patológica) hace muy improbable el diagnóstico de neumonía oculta11. Sin embargo, una Sat O2 >96% no descarta la posibilidad de neumonía15. La radiografía (Rx) de tórax o la ecografía están indicadas en lactantes menores de 3 meses con clínica respiratoria. No hay evidencia suficiente para determinar cuándo se debe hacer una Rx en mayores de 3 años. Debe plantearse si existen criterios de riesgo o en el caso de T.ª >39 °C con leucocitosis >20 000/mm3, dado que existe una elevada correlación entre leucocitosis elevada y neumonía2,16. En niños con fiebre sin foco <39 °C sin criterios clínicos de riesgo no está indicada de entrada la realización de una Rx de tórax en ausencia de clínica respiratoria, ni tampoco ante la auscultación de sibilancias con sospecha de bronquiolitis8,15. En todo caso, la presencia de VRS u otros virus respiratorios no excluyen la posibilidad de una coinfección bacteriana8.
-
PUNCIÓN LUMBAR
La enfermedad invasora por meningococo puede presentarse en el 15% de los casos como fiebre sin foco, preferentemente en niños de 3 meses a 3 años. No existen factores predictivos de bacteriemia por meningococo en el lactante febril, ni clínicos ni analíticos. La desviación izquierda en el hemograma, con cifras de cayados >10% es característica de la bacteriemia por meningococo, pero su valor predictivo positivo es muy bajo.
La exploración física puede hacer sospechar la existencia de meningitis en los mayores de 3 meses y por ello la punción lumbar no está indicada sistemáticamente en este grupo de edad, al contrario de lo que sucede en el menor de 3 meses6.
-
COINFECCIÓN BACTERIANA CON VIRIASIS
El riesgo de coinfección bacteriana distinta a la ITU en un paciente con TEP normal y confirmación microbiológica de SARS-CoV-2 o gripe en época epidémica es muy bajo. Por tanto, si hay bajo riesgo de IBG, puede obviarse la determinación de pruebas sanguíneas, aunque no el despistaje de ITU4, ni descartar la posibilidad de coinfección con neumonía bacteriana en caso de sospecha firme.
-
RIESGO DE IBG
El desarrollo de escalas clínicas para estratificar el riesgo de padecer una IBG/IBI y su manejo, con la inclusión de pruebas más o menos invasivas, ha experimentado un gran desarrollo en los últimos años. Las escalas de YIOS, Yale y criterios de Rochester han dado paso a algoritmos basados en el riesgo de padecer una IBG/IBI, como el Step by step (“Paso a paso”) (Tabla 3) o la regla clínica PECARN9, que tienen en consideración los cambios epidemiológicos tras la introducción universal de la PCV y las mejoras en la atención perinatal, como el despistaje de SGB en embarazadas. No obstante, dado que con frecuencia los niños se presentan con fiebre de pocas horas de evolución y escasa afectación del estado general a pesar de tener una infección bacteriana subyacente, estas escalas no sustituyen al “ojo clínico” y habrá de tenerse también en cuenta la impresión de los padres.
La escala YIOS (Young Infant Observation Scale) (Tabla 4) y los criterios de Rochester (Tabla 5), que incluyen el resultado de determinaciones analíticas, han sido empleados para identificar lactantes menores de 3 meses con bajo riesgo de infección bacteriana.
La escala observacional de Yale (YOS) (Tabla 6) está diseñada para niños de entre 3 meses y 3 años. Si la puntuación es igual o menor a 10 solo hay un 3% de probabilidad de infección bacteriana grave; si está entre 10 y 15 asciende a un 26%; y si es mayor de 16 alcanza el 92%.
El National Institute for Clinical Excellence (NICE)1 propone una guía de práctica clínica con un sistema de luces de semáforo para identificar el riesgo de enfermedad seria en niños menores de cinco años con fiebre (Tablas 7 y 8). La presencia de algún signo o síntoma de la columna roja indica riesgo elevado de enfermedad grave; alguno ámbar, riesgo intermedio; y la ausencia de síntomas o signos ámbar o rojo se considera de bajo riesgo. La presencia de algún signo de alto riesgo indica la derivación inmediata del niño al hospital.
-
TEMPERATURA
Muchas infecciones víricas cursan con temperaturas entre 39 y 40 °C. Sin embargo, fiebres mayores de 40 °C y, sobre todo, de 40,5 °C son más propias de algunas infecciones bacterianas (como S. pneumoniae), por lo que, con esta temperatura, aunque se trate de un niño de entre 3 y 24 meses previamente sano, debe evaluarse la posibilidad de bacteriemia oculta, independientemente de su estado vacunal10.
-
Tabla 3. Criterios de riesgo de IBG/IBI en lactantes con FSF (Step by Step)
Mal estado general (TEP inestable)
Edad <21 días
Tira de orina positiva para esterasa leucocitaria
Procalcitonina >0,5 ng/ml(*)
PCR >20 mg/l o neutrófilos totales >10 000/mm3(*)
(*)En caso de estar indicada analítica sanguínea (ver flujograma).
-
Tabla 4. Escala YIOS (Young Infant Observation Scale) para menores de 3 meses
Parámetro clínico
Normal [1 punto]
Afectación moderada [2 puntos]
Afectación grave [3 puntos]
Afectividad
Sonríe o no irritable
Irritable, consolable
Irritable, inconsolable
Esfuerzo respiratorio
Normal
Taquipnea > 60 rpm, retracciones o quejido
Distrés respiratorio con esfuerzo inadecuado. Apnea
Perfusión periférica
Rosado, extremidades calientes
Extremidades frías, moteadas
Pálido, shock
YIOS <7: bajo riesgo de infección bacteriana grave
YIOS >7: riesgo elevado de infección bacteriana grave
-
Tabla 5. Criterios de Rochester de bajo riesgo de infección bacteriana grave para menores de 3 meses
- Buen aspecto general
- Previamente sano, definido por:
-
Nacimiento a término
-
No haber recibido tratamiento antibiótico perinatal
-
No haber estado hospitalizado más tiempo que la madre
-
No haber sido tratado por hiperbilirrubinemia no explicada
-
No estar ni haber recibido tratamiento antibiótico
-
No haber estado previamente hospitalizado
-
No presentar enfermedad crónica o de base
-
No evidencia de infección de piel, tejidos blandos, articulación u oído
- Valores de laboratorio:
-
Leucocitos en sangre 5000-15 000/mm3
-
Cayados <1500/mm3
-
<10 leucocitos/campo en el sedimento de orina
-
En niños con diarrea <5 leucocitos/campo en el examen microscópico de heces
Para ser considerado de bajo riego tendría que cumplir todos los criterios.
-
Tabla 6. Escala de YALE (YOS: Yale Observation Scale)
Parámetro clínico
Normal [1 punto]
Afectación moderada [2 puntos]
Afectación grave [3 puntos]
Calidad del llanto
Fuerte o contento, sin llorar
Lloriqueando o sollozando
Débil o agudo
Interacción con padres
Llanto breve/ausente
Llanto intermitente
Llanto inconsolable
Estado sueño-vigilia
Alerta. Si se duerme, despierta con pequeño estímulo
Cierra los ojos brevemente o despierta con estimulación prolongada
Tendencia al sueño. No despierta
Coloración
Normal, sonrosada
Cianosis/palidez acra
Palidez/cianosis/grisáceo
Hidratación
Piel y ojos normales. Mucosas húmedas
Piel y ojos normales. Boca discretamente seca
Piel pastosa con pliegue, mucosas secas y/u ojos hundidos
Respuesta social
Sonríe o alerta
Sonríe o está alerta brevemente
No sonríe o facies ansiosa, inexpresiva o no está alerta
Puntuación ≤10: bajo riesgo de infección bacteriana grave (2,7%)
Puntuación 11-15: riesgo medio de infección bacteriana grave (26%)
Puntuación ≥16: alto riesgo de infección bacteriana grave (92,3%)
-
Tabla 7. Escala del semáforo NICE
Riesgo bajo
Riesgo intermedio
Riesgo elevado
Color
Color normal de piel, labios y lengua
Palidez referida por los padres/cuidadores
Pálido, moteado, ceniza, azulado
Actividad
Responde con normalidad a los estímulos sociales
Contento/sonríe
Está despierto o se despierta rápidamente
Llanto fuerte/no llora
No responde con normalidad a los estímulos sociales
Se despierta únicamente tras estímulos prolongados
Actividad disminuida
No sonríe
No responde a estímulos sociales
Parece enfermo al profesional sanitario
No se despierta o si lo hace no permanece despierto
Llanto débil, agudo o continuo
Respiratorio
Aleteo nasal
Taquipnea:
FR >50 rpm 6-12 meses
FR >40 rpm, >12 meses
Saturación de oxígeno <95%
Crepitantes
Quejido
Taquipnea:
FR > 60 rpm
Retracción costal moderada o grave
Circulación e hidratación
Ojos y piel normales
Mucosas húmedas
Taquicardia:
>160 /min en < 1 año
>150 edad 1-2 años
>140 de 2-5 años
Mucosas secas
Rechazo de la alimentación
Relleno capilar >3 segundos
Disminución de las micciones
Disminución del turgor de la piel
Otros
Ninguno de los signos ni síntomas naranjas o rojos
Edad 3-6 m, Temperatura >39 °C
Fiebre >5 días
Escalofríos
Edad <3 meses, Temperatura >38 °C
Inflamación articular
No utiliza una extremidad
Exantema petequial
Fontanela abombada
Rigidez de cuello
Estatus epiléptico
Signos neurológicos focales
Convulsiones focales
-
Tabla 8. Recomendaciones NICE para el manejo niños con fiebre sin foco menores de 5 años
Riesgo bajo
Riesgo intermedio
Riesgo alto
Análisis de orina
Análisis de orina
Hemograma, hemocultivo y PCR / PCT
Rx tórax si Tª >39 °C y leucos totales >20 000/ml
Análisis de orina
Hemograma, hemocultivo y PCR/PCT
No analítica sanguínea ni Rx de tórax de entrada
Considerar punción lumbar si edad <12 meses
Considerar Rx tórax, PL, electrolitos séricos y gasometría
Antibiótico IV empírico si:
- Edad <1 mes
- Edad < 1 m y mal estado general, Leu <5000 o >15 000
- Shock o sospecha de enfermedad meningocócica
-
FÁRMACOS ANTITÉRMICOS
El paracetamol se administra a dosis de 10-15 mg/kg/dosis cada 4-6 horas (máx. 75 mg/kg/día o 90 mg/kg/día menos de 3 días consecutivos). El inicio de acción ocurre a los 30-60 minutos, con pico a las 3-4 horas y duración de 4-6 horas y una reducción de la temperatura de 1-2 °C. El ibuprofeno, a 10 mg/kg/dosis cada 6 horas, tiene un inicio de acción, pico y reducción de temperatura similares, pero un efecto algo más prolongado (6-8 horas). El metamizol magnésico, a dosis de 10 mg/kg/dosis cada 6 horas vía oral o rectal o a 0,05-0,1 ml/kg/dosis, diluido vía iv tiene también efecto antitérmico, pero presenta el riesgo potencial de agranulocitosis, por lo que es menos utilizado.
El paracetamol y el ibuprofeno tienen un perfil de seguridad similar y eficacia antitérmica similares, quizá con una duración del efecto antitérmico un poco más prolongado para el ibuprofeno. Aunque se han comunicado casos de hepatotoxicidad con paracetamol a las dosis recomendadas, lo habitual es que se produzca como consecuencia de una sobredosificación, bien por dosis superiores a 15 mg/kg o con intervalos inferiores a 4 horas, que resulten en dosis superiores a 90 mg/kg/día durante varios días. El ibuprofeno puede causar gastritis, aunque es poco habitual en su uso durante un proceso febril. No parece empeorar los síntomas de asma17. Mención especial merece la posibilidad de nefrotoxicidad por antiinflamatorios no esteroideos, habitualmente tras la administración de dosis adecuadas18. En niños con deshidratación, la síntesis de prostaglandinas es un importante mecanismo para el mantenimiento del flujo renal adecuado, que podría interferirse por el uso de ibuprofeno u otros antiinflamatorios no esteroideos. Sin embargo, no se conoce la incidencia real de la insuficiencia renal secundaria al uso de ibuprofeno durante un corto periodo de tiempo. Los niños con mayor riesgo de padecer esta complicación son aquellos con deshidratación, enfermedad cardiovascular, nefropatía de base o uso concomitante de otros medicamentos nefrotóxicos.
-
TRATAMIENTO DE LA FIEBRE
La sola presencia de la fiebre no siempre obliga a hacer un tratamiento. La fiebre puede producir sensación de malestar del niño y aumentar las pérdidas insensibles de líquidos, pero a excepción de niños con enfermedades crónicas o críticamente enfermos que puedan no tolerar el incremento de la demanda metabólica inducida por la fiebre, no hay evidencia de que la reducción de la fiebre disminuya la morbimortalidad del proceso. Tampoco hay evidencia de que el tratamiento antitérmico disminuya la recurrencia de las crisis febriles. Por todo lo anterior, el objetivo del tratamiento no debería ser alcanzar la normotermia, sino mejorar el estado general del niño.
Se debe asegurar una hidratación adecuada y evitar el arropamiento excesivo para prevenir la deshidratación. La aplicación de alcohol, que puede provocar intoxicación por inhalación, y los baños de agua fría, que podrían incluso incrementar la temperatura central por provocar vasoconstricción cutánea, están formalmente contraindicados. Las medidas físicas, como el baño o la aplicación de agua templada con una esponja, no se recomiendan, por tener un efecto modesto y transitorio y producir malestar2,8.
La alternancia o combinación de antitérmicos es una práctica muy extendida, incluso favorecida o permitida por médicos. Sin embargo, solo hay evidencia marginal sobre el beneficio del tratamiento combinado de estos productos en comparación con su efecto por separado8,19. Además, existen dudas sobre la seguridad de esta práctica, dado que el ibuprofeno bloquea las prostaglandinas renales e inhibe la producción de glutatión (imprescindible para la excreción del metabolito tóxico del paracetamol), puede conducir a errores de dosificación y promover la “fiebrefobia,” por lo que es una práctica que no se recomienda.
-
TRATAMIENTO ANTIBIÓTICO EMPÍRICO
Se desaconseja la prescripción de antibióticos orales a niños con fiebre sin foco aparente. Sin embargo, si se sospecha enfermedad meningocócica, se recomienda administrar antibiótico parenteral antes de enviar al hospital (bencil-penicilina o una cefalosporina de tercera generación)2.
