Sibilancias recurrentes en los primeros años de vida.
Manejo en atención primaria
-
Ante una consulta por sibilancias en un lactante o preescolar, hay que tener presente que pertenece a un grupo de pacientes con factores de riesgo y pronóstico diferentes. Si se trata del primer episodio, sobre todo en un lactante o un niño menor de 2 años, pensar también en el diagnóstico de bronquiolitis. En el caso de sibilancias recurrentes, aunque algunos de estos niños son asmáticos que inician los síntomas en los primeros años de vida, la mayoría tienen sibilancias desencadenadas por infecciones víricas, que desaparecerán en la edad escolar. La limitación de pruebas diagnósticas en esta edad o incluso la propia respuesta al tratamiento, no siempre uniforme, hacen difícil establecer el diagnóstico definitivo de asma y su tratamiento1,2.
¿Sibilancias o Asma?[B][C]
- Historia detallada[D]
- Exploración[E]
- Diagnóstico diferencial[F]
o Remitir al especialista
¿Sibilancias o Asma?
Se trata de un grupo heterogéneo de niños, en los que se han descrito distintos tipos de sibilantes (transitorios o persistentes) en función de la ausencia o presencia de síntomas a los 6 años. La Cohorte más conocida es la de Tuccson3, donde se han seguido de forma periódica durante más de 20 años a 1.246 recién nacidos: observaron distintos fenotipos o patrones de sibilancias recurrentes en la infancia, que diferían en características, evolución y respuesta al tratamiento:
- Sibilancias precoces transitorias: los síntomas generalmente comienzan en el primer año de vida y se resuelven alrededor de los 3 años. Representan el 40-60% de las sibilancias recurrentes en menores de 3 años. No suelen asociar historia familiar de asma o sensibilización a alérgenos y el principal factor de riesgo es la disminución de la función pulmonar al nacer. También se encontró asociación con la prematuridad, tabaquismo pasivo pre- y posnatal, ser varón, tener hermanos mayores y asistencia a guardería.
- Sibilancias persistentes no atópicas: suelen comenzar también en el primer año de vida, generalmente tras una bronquiolitis y persisten hasta el comienzo de la adolescencia. La hiperreactividad bronquial va disminuyendo con la edad. Suponen alrededor del 20% de las sibilancias a esta edad. Tampoco suelen asociar historia personal o familiar de atopia y la función pulmonar es normal al nacimiento, aunque se encuentra disminuida en la adolescencia.
- Sibilancias persistentes atópicas o de comienzo tardío: habitualmente tienen su primer episodio después del primer año de vida y persisten en la adolescencia y edad adulta. Representan alrededor del 20% de las sibilancias en menores de 3 años. La función pulmonar es normal al nacimiento pero disminuye en los primeros años de vida. Se asocia con hiperreactividad bronquial e historia familiar y personal de atopia. Suele predominar en varones.
El estudio de Tucson concluyó que hasta en el 80% de los lactantes y preescolares, las sibilancias son desencadenadas fundamentalmente por infecciones víricas, sin relación con la atopia y la clínica era transitoria. Ello justificaría la escasa respuesta terapéutica que muchos de estos niños tienen al tratamiento convencional del asma. En los sibilantes persistentes, la característica fundamental es la presencia de atopia y sensibilización precoz a alérgenos, pero ello no es un obstáculo para que las infecciones víricas se comporten también como desencadenantes en estos niños.
Más tarde se ha comprobado que éstos fenotipos pueden cambiar con el tiempo, no son estables y totalmente extrapolables a la vida real, ya que un mismo niño puede tener características de un fenotipo y cambiar a las de otro, o compartir las de varios fenotipos. Por tanto los fenotipos tienen baja sensibilidad para predecir asma. Así se ha demostrado también en el estudio multicéntrico español SLAM (sibilancias de lactante asma de mayor4, donde evaluaron, en 3739 niños, los episodios de sibilancias diagnosticados por un médico en los primeros 3 años de vida y cuántos de ellos tenían asma activa a los 6 años. Concluyen que es difícil dar un pronóstico para los niños cuyas sibilancias comienzan en el primer año de vida. En cambio, si las sibilancias comienzan después del primer año, existe más riesgo de padecer asma alérgica persistente.
¿Sibilancias o Asma?
Probablemente, ante la incertidumbre diagnóstica y con el fin de obviar el término de asma, se han empleado un amplio abanico de etiquetas para diagnosticar a estos niños: broncoespasmo, hiperreactividad bronquial, bronquitis sibilante o sibilante feliz, términos que ahora no se recomienda utilizar. Hace unos años, la Task Force European Respiratory Society5 propuso como nuevo estándar de terminología utilizar “sibilancias” en la edad preescolar en vez de asma. Sin embargo actualmente, en ausencia de sospecha de otro diagnóstico, se aconseja hablar de asma si existen episodios recurrentes de sibilancias u otros signos o síntomas similares al asma, incluso desencadenados por infecciones víricas, que mejoran con tratamiento para esta enfermedad. Sobre todo si las sibilancias son documentadas por un médico6.
Historia detallada
En lactantes y preescolares, a falta de pruebas diagnósticas como la espirometría, que precisa colaboración, el diagnóstico es clínico ante episodios recurrentes de tos, sibilancias y/o disnea, reversibles espontáneamente o tras tratamiento.
La historia cuidadosa sobre los antecedentes del niño y su familia, considerando la atopia, exposición al humo del tabaco, la presencia o no de otros signos o síntomas acompañantes, forma de presentación y desencadenantes, edad de inicio de las sibilancias, coexistencia con infecciones, su duración, la existencia o no de periodos asintomáticos, síntomas intercurrentes, la sensibilización a alérgenos, la respuesta a tratamientos previos, junto con la exploración del paciente orientarán el diagnóstico y la pauta a seguir.
Con el fin de facilitar el diagnóstico y enfocar el tratamiento en niños pequeños, se han descrito índices predictivos de asma (IPA). Los más conocidos son los de Castro-Rodríguez7 o la modificación de éste8 (Tabla 1). El IPA es positivo (riesgo de padecer asma) si existe, al menos, un criterio mayor o dos menores. Existen limitaciones para el uso generalizado de estos índices: la muestra procede de otro entorno y no se ha validado en nuestro medio, sólo pueden aplicarse a menores de 3 años (preescolares mayores de esta edad no se incluyeron en la muestra) y su sensibilidad y especificidad no es alta (un porcentaje de estos niños no se clasifica correctamente). Así y aunque algunas guías todavía los siguen utilizando, su utilidad clínica hoy en día es dudosa9.
A modo de resumen y por lo que se conoce de los estudios epidemiológicos, con todas sus limitaciones, se puede decir que a pesar de la incertidumbre diagnóstica en los niños pequeños, si las sibilancias aparecen después del primer o segundo año de vida, sin otra causa que las justifique y hay datos de atopia, es más probable que el asma persista. En cambio, si se inician en el primer año, son desencadenadas sólo por virus y el IPA es negativo, probablemente estemos ante un paciente con sibilancias que desaparecerán. Si los síntomas comienzan poco después de nacer, estamos obligados a descartar otros procesos y derivar a estos pacientes a una consulta especializada.
En la tabla 2 se presentan algunas características clínicas que aumentan o disminuyen la probabilidad de asma.
Exploración
La exploración se centrará en las vías respiratorias, pero interesa valorar también signos de piel atópica y rinoconjuntivitis. Es fundamental la comprobación médica de las sibilancias. Muchas veces no existe correlación entre los “pitos” o “ruidos en el pecho” que oyen los padres e interpretan como sibilancias y la auscultación.
Ante un episodio agudo de sibilancias, la gravedad se valora por escalas de datos de la exploración (frecuencia respiratoria, sibilancias y uso de músculos accesorios) y de la saturación de oxígeno (Sat O2) (Tablas 3 y 4). Si existen discrepancias entre los signos clínicos y la saturación de oxígeno, se tomará el de mayor gravedad10,11. Ante la imposibilidad de registrar la Sat O2, valorar los signos clínicos.
No obstante, el pulsioxímetro debería estar disponible en AP para clasificar la gravedad y evaluar la evolución clínica tras el tratamiento, sobre todo en los niños más pequeños, en los que existe peor correlación entre las manifestaciones clínicas y la gravedad. Para obtener un buen registro, los diodos tablaemisor y receptor deben colocarse cuidadosamente enfrentados, el niño debe estar tranquilo y obtener una buena señal de la onda del pulso durante al menos 30 segundos.
Diagnóstico diferencial
La mayoría de los casos pueden controlarse en las consultas de Atención Primaria (AP), pero debemos valorar la indicación de derivar a una consulta especializada en función de la gravedad y persistencia de los síntomas o si existen dudas diagnósticas. La posibilidad de que otra enfermedad (fibrosis quística, displasia broncopulmonar, reflujo gastroesofágico, discinesia ciliar, inmunodeficiencias...), u otros trastornos (malacias, compresiones extrínsecas de la vía aérea, etc.), sobre todo en niños pequeños, mimeticen un asma, es relativamente común. Así, cuanto más precoz sea el inicio de los síntomas, mayor será la probabilidad de otro diagnóstico distinto al asma. En cambio, un niño con diagnóstico de neumonía/atelectasia recurrente puede tener asma. Desde AP, una prueba terapéutica con broncodilatadores y/o corticoides inhalados (CI) siguiendo las pautas descritas en los puntos H y L, podría ayudar a sospecharla o a decidir si remitir al niño a una consulta especializada si no existe respuesta o no se logra el control. En la tabla 5 se muestran diagnósticos alternativos, menos frecuentes que el asma, que pueden presentarse con sibilancias u otros síntomas característicos del asma a cualquier edad12.
Pruebas complementarias
En general, no es necesario solicitar pruebas complementarias a un niño con sibilancias recurrentes sobre todo si son desencadenadas por virus sin sospecha de patología subyacente. Ante episodios prolongados o graves, se recomienda realizar una radiografía de tórax.
La espirometría, prueba de elección en el diagnóstico del asma, sólo se podría realizar en AP en niños colaboradores, por tanto muy difícil en preescolares. El estudio alergológico estaría indicado, independientemente de la edad, ante síntomas respiratorios persistentes o recurrentes en los que haya sospecha clínica de alergia por los antecedentes personales (dermatitis, rinoconjuntivitis, sospecha de síntomas desencadenados por alérgenos...) o familiares de atopia (dermatitis, rinoconjuntivitis, asma). En función de la disponibilidad, se puede realizar en AP o remitirlo al hospital si no es posible realizarlo allí y se considera necesario.
Los principales métodos de estudio de alergia13 son:
- Prick test: se considera la prueba de elección por su elevada sensibilidad, especificidad, sencillez de realización y bajo coste. Disponer de este método en Atención Primaria con los alérgenos básicos prevalentes en cada zona contribuye al manejo integral del asma en este nivel asistencial.
- IgE específica: es una prueba cuantitativa, muy sensible y específica pero de elevado coste. Para reducirlo algunos laboratorios disponen de una prueba de cribado previo: Phadiatop® (mezcla de alérgenos inhalantes) y Phadiatop Infant® (alérgenos inhalantes o neumoalergenos y alimentarios) que de manera cualitativa (sí/no) identifica la presencia de anticuerpos frente a los alérgenos más prevalentes en cada edad, disminuyendo el coste de la determinación individualizada de IgE específicas frente a múltiples alérgenos.
- ImmunoCap Rapid®: es una prueba rápida de cribado diseñada para la consulta de AP, cualitativa y semicuantitativa, detecta IgE específica frente a un panel de diez alérgenos alimentarios e inhalados. Es útil como primer paso, especialmente en menores de cinco años.
Se sabe que la sensibilización al huevo en el primer año de vida es un marcador de sensibilización y manifestaciones de alergia a neumoalérgenos a los siete años de edad. Estos datos y el resultado del IPA nos pueden ayudan a tomar decisiones terapéuticas.
Educación[I]
Medidas preventivas[J]
Tratamiento del episodio agudo
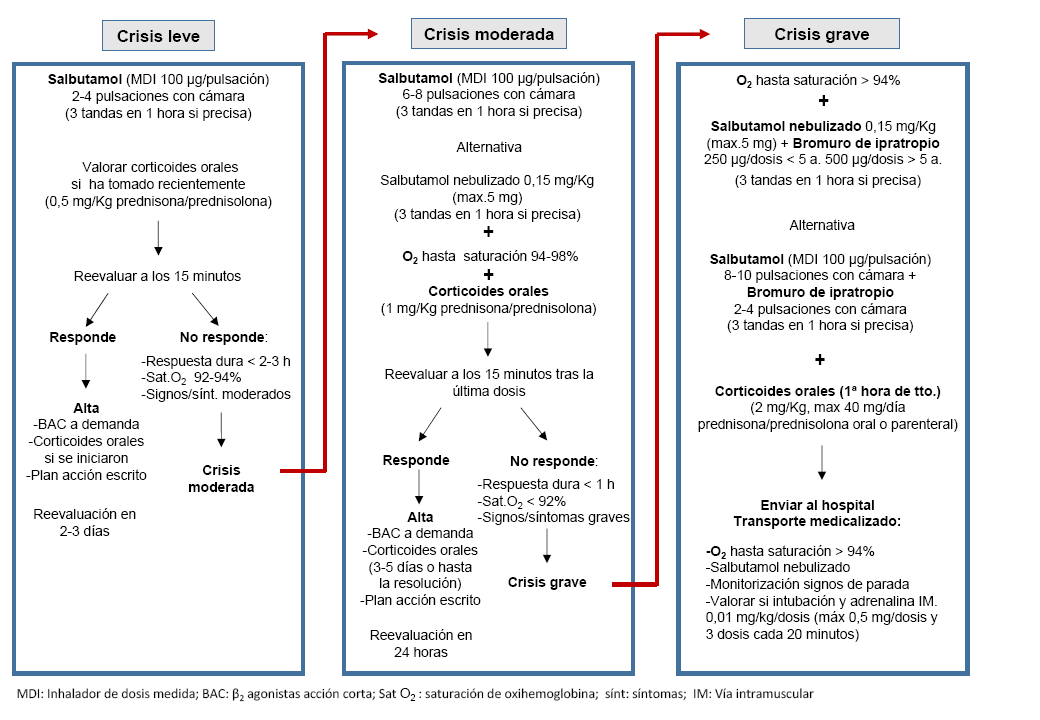
Cualquier episodio agudo de sibilancias puede ser tratado inicialmente en AP. El tratamiento farmacológico dependerá de la gravedad y debe administrarse de forma precoz tras el diagnóstico. Se seguirán las pautas de tratamiento del episodio agudo de asma (Figura 1).
- Los broncodilatadores β2 agonistas de acción corta (BAC) inhalados son los fármacos de primera elección ante un episodio agudo de asma, independientemente de la edad y de la gravedad.
La respuesta es mayor en los niños con factores de riesgo para desarrollar asma persistente. No obstante, debido a la respuesta individual y a que es difícil saber quién va a responder, está justificada una prueba terapéutica. Se recomienda administrarlos “a demanda” mediante inhalador presurizado con cámara. Existe evidencia científica de que este método ofrece ventajas frente a los nebulizadores. El tratamiento nebulizado se reservará para episodios graves, junto con O2 y no con aire comprimido.
- La vía oral se considera de elección para la administración de corticoides sistémicos, en caso de pautarlos. Los corticoides inhalados (CI) no están indicados para el tratamiento de los episodios agudos en los niños.
- Se debe administrar oxígeno en todos los pacientes con Sat O2 ≤ 94%, si tras aplicar el broncodilatador persiste la hipoxia. Si no disponemos de pulsioxímetro, se utilizará siempre en crisis moderadas y graves, a flujo alto (6-9 litros /minuto) y continuo, mediante mascarilla o gafas nasales.
- Los dispositivos inhaladores en cartucho presurizado o de dosis medida (MDI) se utilizarán siempre con cámara espaciadora con/sin mascarilla facial, en función de la edad o habilidades del niño14.
- Cuando se utiliza un dispositivo MDI, nunca pulsar de forma simultánea varias dosis. Se deberá esperar alrededor de 30 segundos-1 minuto entre pulsación y pulsación, agitando de nuevo el envase. Esta recomendación es válida también para el tratamiento de mantenimiento.
- No son útiles los mucolíticos, antihistamínicos, la fisioterapia torácica ni los antibióticos (la mayoría de episodios son desencadenados por infecciones víricas).
- En los episodios agudos debe evaluarse la necesidad de iniciar tratamiento controlador o de mantenimiento. Si ya lo lleva, valorar su idoneidad en función de: días y noches libres de síntomas, empleo de medicación de alivio y corticoides orales, ingresos hospitalarios y calidad de vida del paciente.
- Ante un episodio agudo, antes de aumentar la dosis o número de fármacos en el tratamiento de mantenimiento si lo lleva, comprobaremos que la adherencia, la técnica inhalatoria y las medidas de evitación de desencadenantes sean correctas.
- Se utilizará la pauta más simple posible en cuanto a número de fármacos, dosis y dispositivos de inhalación.
- Se facilitará un plan de tratamiento por escrito antes de remitir al domicilio.
- Será necesario un seguimiento programado para ajustar el plan de tratamiento, evaluar la efectividad, monitorizar su adherencia y educar en los aspectos deficitarios, siendo necesario seguimiento médico estrecho en 24-48 horas.
Educación
Los padres deben conocer las dificultades diagnósticas y terapéuticas en estas edades y nuestras incertidumbres acerca de ellas, para que no tengan falsas expectativas sobre la efectividad del tratamiento ya que, en caso de pautarlo, la respuesta no siempre es satisfactoria. Por otro lado, también se ha de ser prudente y no transmitir una preocupación indebida, dado que no en todos los niños van a persistir los síntomas. Es fundamental educarles acerca de la utilidad de los distintos fármacos y cómo actúan, para que sepan diferenciar los fármacos “controladores” de la inflamación, de los “aliviadores” de la obstrucción usados como medicación de rescate. Deben adquirir habilidades en el manejo de los inhaladores y disponer de planes de acción escritos para que sepan reconocer los síntomas de forma precoz, controlarlos en el domicilio y saber cuáles son los signos/síntomas de alarma ante los que deben consultar.
Medidas preventivas
- Tabaco: el tabaquismo materno durante el embarazo y la exposición al humo del tabaco en la infancia precoz incrementan el riesgo de sibilancias recurrentes en los primeros años de vida; por tanto, se debe fomentar el ambiente libre de humo y evitar el tabaquismo durante la gestación.
- Evitar o disminuir el contacto con aquellos alérgenos inhalantes que hayan demostrado ser nocivos para el niño. No se recomienda evitarlos si sólo existe sensibilización a alguno de ellos sin manifestaciones clínicas.
- Alimentación: la lactancia materna ejerce un efecto protector sobre la aparición precoz de sibilancias cuando se prolonga al menos durante los primeros cuatro meses de vida, aunque existe discusión sobre si previene el asma. En niños de riesgo, las restricciones dietéticas maternas durante el embarazo y la lactancia y la sustitución, en la alimentación del niño, de proteínas de vaca por leche de soja, no retrasan la aparición de alergias. Tampoco existe evidencia en este sentido para recomendar hidrolizados de proteínas vacunas, ni retrasar la introducción de la alimentación complementaria después del sexto mes.
- El contenido del microbioma puede aumentar el riesgo de alergias y asma durante la infancia. El empleo de antibióticos en las primeras edades podría generar un efecto negativo en el desarrollo de asma.
- Vacuna antigripal: se recomienda ante el diagnóstico de asma a partir de los 6 meses. No se recomienda de forma sistemática en todos los niños con sibilancias.
¿Está indicado el tratamiento controlador?
No existe unanimidad en cuándo comenzar el tratamiento controlador. En la práctica, se introducirá si el patrón de los síntomas sugiere el diagnóstico de asma y no existe un buen control de los síntomas y/o en función de la persistencia, recurrencia o gravedad:
- Episodios de sibilancias frecuentes (ej. 3 o más en la misma estación). O incluso menos frecuentes pero más graves, desencadenados por virus9.
- Otros autores recomiendan iniciarlo a partir de 2 episodios recurrentes, síntomas persistentes (> 8 días/mes) y/o crisis moderadas o graves (ej. precisan corticoides orales u hospitalización)6.
- Si el diagnóstico de asma es dudoso, pero se están usando con frecuencia los BAC inhalados, también se puede plantear un ensayo terapéutico para valorar la respuesta y orientar el diagnóstico15.
Tratamiento farmacológico
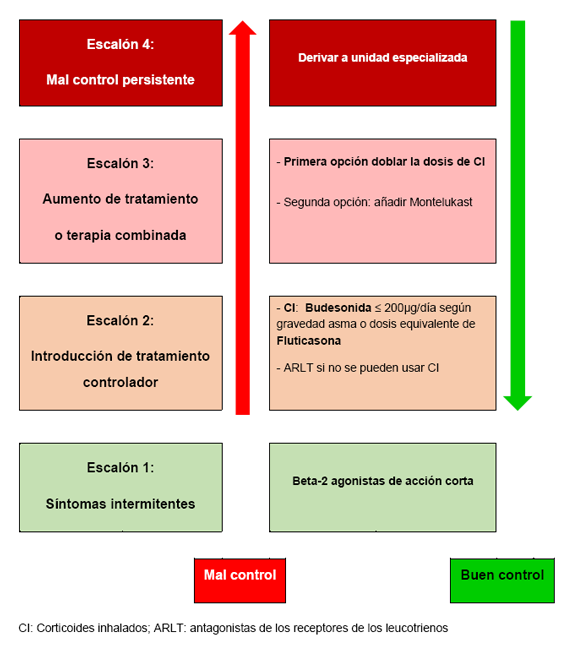
El tratamiento farmacológico controlador se pautará de forma individual y escalonado (Figura 2), en función de la frecuencia o gravedad de los síntomas, siguiendo recomendaciones de las guías de asma9,16,17,18.
Es importante identificar la respuesta de cada paciente para decidir si continuar con el tratamiento, suspenderlo o considerar diagnósticos alternativos en caso de que no la haya.
Ante todo debe prevalecer el sentido común, sabiendo que un porcentaje de estos niños no responden a ningún tratamiento. Si la respuesta es satisfactoria, se mantendrá la misma pauta al menos durante 2-3 meses hasta considerar descender un escalón o evaluar la necesidad de mantener un tratamiento.
Si en el plazo de 4-6 semanas no se observa ningún beneficio tras haber comprobado que la administración y cumplimentación son correctas, debería suspenderse.
Aunque es importante individualizar el tratamiento, ya que no todos responden de forma similar, se ha demostrado que los CI diarios son la estrategia más eficaz en preescolares con síntomas de asma y episodios de sibilancias recurrentes19,20. Se recomienda comenzar con dosis bajas (≤ 200µg/día de budesonida o equivalente). La sensibilización a neumoalergenos y la eosinofilia son fuertes predictores de buena respuesta a los CI diarios20.
Actualmente algunos autores6 consideran que hasta que no exista mayor evidencia que soporte su eficacia, deberían evitarse algunas estrategias usadas con frecuencia en el manejo del asma en preescolares:
- Los antagonistas de los leucotrienos son menos eficaces que los CI y deberían utilizarse como segunda opción. Comparados con placebo, reducen de forma modesta los síntomas y la necesidad de corticoides orales.
- Aumentar la dosis diaria de CI que lleva pautada, durante las infecciones respiratorias de vías altas, no se ha estudiado en preescolares.
- El uso intermitente de fármacos controladores (CI o montelukast) al comienzo de los síntomas a las dosis habituales. Este tratamiento no ha mostrado de forma convincente que reduzca la gravedad y el número de crisis.
Control periódico y valorar la necesidad de tratamiento
Se recomienda un seguimiento periódico en una consulta programada para valorar el control de los síntomas (síntomas diurnos o nocturnos, limitación al juego, ejercicio, uso de medicación de rescate), comprobar la adherencia al tratamiento y la técnica de inhalación, revisar la exposición al humo de tabaco u otros factores desencadenantes, controlar el crecimiento, ajustar la medicación, revisar posibles efectos adversos y potenciar la educación en el autocontrol facilitando un plan de acción escrito16,21.
Es importante revisar con frecuencia la necesidad de tratamiento, ya que en muchos niños pequeños los síntomas compatibles con asma pueden remitir. Al principio las visitas serán más frecuentes (1-3 meses) y se irán ajustando en función del control, gravedad y capacidad de la familia en la toma de decisiones, pero se recomienda al menos una vez al año12,16.