

(Tablas 1,2 y 3)
(Tabla 4)
Niño con infecciones recurrentes
Niño con procesos infecciosos que son demasiado frecuentes, graves, de gran duración y/o se asocian con complicaciones poco frecuentes o que no se resuelven con los tratamientos habituales1.
Pensamos en infecciones recurrentes que precisan valorar causas subyacentes cuando en la historia clínica del paciente se registran:
- Tres o más infecciones respiratorias con aislamiento de bacterias y en localizaciones distintas sufridas por el paciente durante un año.
- La necesidad de antibióticos durante 2 meses en un año.
- Dos o más infecciones graves en un año.
Entendemos por infecciones graves: fiebre persistente, no respuesta a antibióticos orales y/o necesidad de antibióticos iv u hospitalización, infecciones por un patógeno inusual, complicaciones poco frecuentes (mastoiditis, derrame pleural, absceso) o alteraciones analíticas persistentes (leucocitosis, aumento de VSG o PCR) y pruebas de imagen con anomalías que no se resuelven.
Historia clínica y exploración física
Debemos realizar una anamnesis cuidadosa y exhaustiva (Tabla 1). De especial relevancia es la información sobre las infecciones presentadas, gérmenes aislados (Tabla 2), localización de las infecciones (Tabla 3), así como la repercusión sobre el estado general del niño, la historia perinatal , los antecedentes familiares y su curva de crecimiento (las pérdidas graves de peso son parte de la clínica de algunas inmunodeficiencias).
La exploración física nos aportará información del estado general del niño y podremos encontrar hallazgos sugestivos de alergia, de una enfermedad crónica o de una inmunodeficiencia. La apariencia general del niño, su comportamiento y actividad son las primeras claves del estado de salud.
Cuando las infecciones recurrentes afectan a un único órgano o sistema, debemos pensar en anomalías anatómicas, un proceso alérgico o una enfermedad crónica de base que afecte a ese sistema.
Cuando las infecciones son leves y frecuentes, afectan a distintos sistemas y no existe afectación del desarrollo del niño hemos de pensar en una exposición aumentada a las infecciones por condiciones ambientales2 (guardería, contaminación, hábito tabáquico).
Tabla 1. Historia clínica del paciente con infecciones recurrentes..
|
Historia Clínica del paciente |
||
|
Historia perinatal |
Historia materna: abortos previos, muerte perinatal, medicaciones, tóxicos. Historia del parto: Apgar, problemas presentados, necesidad de cuidados especiales. Primeros días: problemas alimentación, retraso en la caída del cordón umbilical. |
|
|
Patrón de crecimiento |
Desarrollo ponderoestatural y desarrollo psicomotor. |
|
|
Inmunizaciones |
Vacunas administradas, aparición de efectos adversos. |
|
|
Enfermedades |
Otros procesos pasados, curso evolutivo, cirugía, alergias. |
|
|
Medicaciones |
Toma de medicación actual o pasada, tipo, dosis, duración, así como efectividad y efectos adversos. |
|
|
Historia familiar |
Consanguinidad y etnia, miembros de la familia con enfermedades similares, infecciones recurrentes, causa inexplicada de muerte, enfermedades autoinmunes, malignas. Importante: aproximación diagnóstica y establecer consejo genético. |
|
|
Historia social |
Asistencia a guardería o escuela, exposición a humo de tabaco u otros contaminantes, mascotas o animales de granja. |
|
|
Edad de aparición |
0 a 6 meses |
Secundarias a rotura prolongada de membranas, infección congénita, aspiración. Niños prematuros mayor riesgo de infecciones. |
|
6 meses a 2 años |
Niños normales con mayor exposición, niño atópico, niño con proceso crónico subyacente o niño con una inmunodeficiencia. |
|
|
2 a 6 años |
Niños sanos, niños con alergia y/o atopia y niños con patología crónica subyacente. Inmunodeficiencia secundaria por proceso maligno. Síndrome nefrótico o problemas gastrointestinales. |
|
|
6 a 18 años |
Son poco frecuentes las infecciones recurrentes. Descartar VIH y enfermedades de transmisión sexual. Dos o más episodios de meningitis o sepsis sugieren un defecto del complemento o de la inmunidad innata. |
|
Tabla 2. Historia clínica en paciente con infecciones recurrentes: microorganismos responsables..
|
Microorganismos |
Germen responsable |
Inmunodeficiencia que sugiere |
|
Infección por vacunas vivas. |
Sugiere inmunodeficiencia. |
|
Gérmenes encapsulados (Neumococo, Haemophilus influenzae tipo b). |
Defecto de células B. |
|
|
Pneumocistis jiroveci. |
Inmunodeficiencia combinada severa (IDCS), defecto de células T primario o secundario. |
|
|
Pseudomona spp (sepsis). |
Trastorno de fagocitos, deficiencia de células T. |
|
|
Enterovirus (meningocencefalitis).
Virus herpes simple 1 (encefalitis). |
Agammablobulinemia ligada a X.
Defectos en la inmunidad innata. |
|
|
Aspergillus spp, Staphylococcus aureus, Staphylococcus coagulasa negativo en abscesos de tejidos blandos. |
Enfermedad granulomatosa crónica (EGC). |
|
|
Estafilococo recurrente (Infecciones. cutáneas, abscesos, neumonías). |
Síndrome hiper IgE. |
|
|
Candidiasis grave. |
Afectación de la inmunidad celular. |
|
|
Neisseria spp. |
Déficit de componentes finales del complemento. |
Tabla 3. Historia clínica en paciente con infecciones recurrentes: Lugar de la infección..
|
Lugar de la infección |
Vías respiratorias altas. |
Localización más frecuente en pacientes normales. La mayoría son virales. |
|
Tracto respiratorio inferior. |
La neumonía recurrente es rara en el niño normal o con alergia, sugiere por tanto enfermedad crónica pulmonar o una Inmunodeficiencia. Si se limita a una zona concreta: anomalía anatómica. |
|
|
Sepsis, meningitis. |
Sugiere deficiencia de anticuerpos, del complemento o de la Inmunidad innata. |
|
|
Abscesos cutáneos profundos. |
Sugiere defecto de los fagocitos o deficiencia de Anticuerpos. |
|
|
Diarrea crónica. |
Inmunodeficiencias combinadas. |
Niño con fiebre periódica
Se define como fiebre recurrente5 o periódica a tres o más episodios de fiebre en seis meses y con intervalo libre entre los episodios febriles. Este intervalo puede ser típicamente regular o irregular. Cuando el intervalo es irregular el diagnóstico diferencial es muy amplio. Dentro de todos los diagnósticos posibles el más frecuente es la infección vírica de repetición. Sería el primer diagnóstico a valorar. Se sospecharían otras causas distintas a procesos virales cuando la frecuencia de estos procesos supera a lo considerado como normal para la edad del niño y su asistencia a guardería o colegio. Se tendría también en cuenta una periodicidad llamativa, aparición de procesos en épocas en las que no hay frecuencia de viriasis y la ausencia de patógenos en los estudios microbiológicos que se hayan realizado.
En otros procesos la clínica y las características de la fiebre obligan a descartar causas muy diversas (Tabla 4) como tumores, enfermedades autoinmunes, inmunodeficiencias primarias o secundarias y enfermedades autoinflamatorias.
Las enfermedades autoinmunes y las enfermedades autoinflamatorias se entienden como una disregulación del sistema inmune y no asocian procesos infecciosos en su presentación clínica. Las inmunodeficiencias son defectos heredados de dicho sistema inmunológico y los pacientes con estas enfermedades sufrirán infecciones de etiología y gravedad variable y que en caso de no ser diagnosticadas podrían ser mortales. Se piensa que estas entidades forman parte de un mismo continuum. Dentro de las enfermedades autoinflamatorias se describen cuadros con genética conocida y cuadros más comunes sin base genética que los defina como la artritis idiopática juvenil en su forma sistémica y el síndrome PFAPA6.Los pacientes estudiados por fiebre periódica van a necesitar un manejo multidisciplinar por la complejidad de diagnóstico y tratamiento de algunos cuadros.
Tabla 4. Causas de fiebre periódica y recurrente.
|
Fiebre Periódica intervalo regular |
|
|
Fiebre Periódica intervalo irregular |
|
|
PFAPA: Fiebre periódica, adenopatías, faringitis, aftas; SNC: sistema nervioso central; TBC: tuberculosas; VEB: virus de Epstein-Barr |
(Tablas 5 y 6)
Estudios complementarios de primer nivel
Las pruebas complementarias a realizar en pacientes con infecciones recurrentes dependerán en cada caso de la historia clínica y de los hallazgos de la exploración física. El objetivo para el pediatra será diferenciar a los niños con fuerte sospecha de inmunodeficiencia de los niños sanos pero con mayor número de infecciones, y de aquellos con enfermedades subyacentes que favorecen las infecciones. Las pruebas se deben solicitar de un modo secuencial, empezando por las determinaciones más sencillas, e ir repitiendo (para confirmar resultados o porque las alteraciones pueden aparecer en la evolución) o avanzando a medida que los resultados de las exploraciones previas o la sospecha clínica lo indiquen. Pruebas que podemos realizar en Atención Primaria, decidiendo el tipo y número de las mismas en función de la historia clínica y exploración3,4:
- Hemograma completo con recuento celular. Bioquímica básica: glucosa, urea, creatinina, albúmina y electrolitos.
- Reactantes de fase aguda: VSG o PCR.
- Análisis de orina: urocultivo, sistemático y sedimento.
- Cuantificación de Inmunoglobulinas: IgG, IgM, IgA e IgE (se deben tener en cuenta los niveles normalizados por edad (Tabla 5).
- Cultivos (las serologías no son útiles para detección de patógenos si hay déficit de anticuerpos).
- Pruebas de imagen (Tabla 6).
Tabla 5. Valores de referencia de inmunoglobulinas a distintas edades.
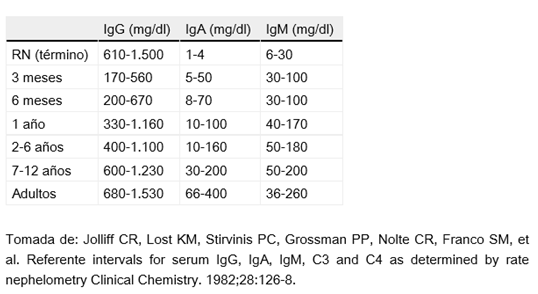
|
SE SOSPECHA DEFICIENCIA DE ANTICUERPOS cuando1: |
|
. IgG<200 mg/dl. |
|
. Total Ig: IgG + IgM+ IgA < 400 mg/dl. |
|
. Ausencia de IgM o IgA tras el primer año de la vida. |
|
. IgE > 100UI/ml sugiere alergia, eccema o enfermedad crónica de la piel. |
|
. IgE > 2000 UI/ml. Puede aparecer en sensibilizaciones alérgicas. . Pensar en síndrome hiper IgE ante clínica de infecciones cutáneas recurrentes, abscesos e infecciones pulmonares de repetición. |
Tabla 6. Estudios de imagen en pacientes con infecciones recurrentes.
|
Tipo de exploración |
Hallazgo |
|
Radiografía de tórax |
|
|
Radiografía de senos paranasales y cavum |
Ausencia de tejido adenoideo sugiere inmunodeficiencia. |
|
Ecografía abdominal |
Descartar ausencia de bazo en menores de 6 meses. |
|
Otros estudios radiográficos orientados según localización de la infección. |
|
ADA: adenosina-desaminasa.
Diagnóstico diferencial
De forma práctica ante un niño con infecciones recurrentes debemos pensar en:
Niño normal
Niño con un perfil atópico
Niño con una enfermedad crónica
Niño con una inmunodeficiencia (ID)
(Tablas 7,8 y 9)
Servicio de Inmunología
Estudios complementarios de segundo nivel
(Tabla 10)
Niño normal
Aproximadamente el 50% de los niños con infecciones recurrentes serán niños normales.
Los niños más pequeños tienen en nuestro medio entre 8 y 16 procesos infecciosos al año (infecciones respiratorias de vías altas, otitis media aguda, gastroenteritis), de los que la mayoría son de etiología viral, afectan al tracto respiratorio y responden adecuadamente al tratamiento sintomático o etiológico diagnosticado. Estos niños presentan un crecimiento y un desarrollo normales. Entre los episodios están asintomáticos y la exploración física es normal. Las pruebas complementarias pueden no ser necesarias y de realizarse resultarán normales.
No existe una causa orgánica, funcional, inmunológica o genética conocida. Entre las causas que lo justifican estarían la asistencia a guardería o colegio, exposición al humo del tabaco y tener hermanos escolarizados.
Niño atópico
Un tercio aproximadamente de los niños con infecciones recurrentes presentan el espectro alergia-atopia-sibilancias recurrentes y asma. Estos síntomas se confunden frecuentemente con neumonía o bronquitis o con una infección recurrente de vías respiratorias altas. En todos estos procesos el tratamiento antibiótico es poco eficaz y los pacientes responden a los medicamentos para la alergia o el asma.
Los niños atópicos tienen más probabilidad de desarrollar infecciones respiratorias recurrentes de vías altas como sinusitis, rinitis y otitis media. Lo justifica una mayor permeabilidad de mucosas y fallos en el sistema inmune innato que favorecen la adherencia de patógenos.
Habitualmente el crecimiento y desarrollo de estos niños es normal. A menudo presentan hallazgos físicos característicos de su atopia, pudiendo presentar en ocasiones una IgE elevada. Algunas inmunodeficiencias primarias (IDP) asocian clínica atópica como: el déficit aislado de IgA, la inmunodeficiencia variable común (IDVC), la enfermedad granulomatosa crónica (EGC), el síndrome de DiGeorge o el síndrome de hiper IgE-AR.
Así mismo, hay IDP como el síndrome hiper IgE-AD y el síndrome de Wiskott-Aldrich, que presentan niveles elevados de IgE sin un aumento de sensibilización a alérgenos específicos.
Niño con enfermedad crónica
Suponen un 10% en el total de niños con infecciones recurrentes. Son aquellos que tienen una enfermedad subyacente no inmunológica7. La mayor susceptibilidad a las infecciones puede ser debida a diversas causas, como fallo en los mecanismos protectores de barrera, inadecuado aclaramiento de secreciones, procesos obstructivos, presencia de un cuerpo extraño (una vía central o una válvula), así como la implicación de microorganismos resistentes.
Son niños que con frecuencia presentan un deterioro físico, fallo de medro y los hallazgos físicos inherentes a su proceso de base.
Diagnóstico diferencial
El 10% de los niños que presentan infecciones recurrentes van a tener una inmunodeficiencia (ID), primaria o secundaria, con uno o varios componentes del sistema inmune afectados de forma cualitativa o cuantitativa.
Las infecciones que presentan estos niños se caracterizan por ser más graves o con mala respuesta a un tratamiento adecuado, con una evolución poco habitual, por gérmenes atípicos o por gérmenes habituales pero persistentes8. Además los pacientes con ID tienen una mayor susceptibilidad a procesos malignos y a enfermedades autoinmunes.
Los signos clínicos que pueden hacer sospechar ID deben ser evaluados y son el primer paso en la aproximación al diagnóstico (Tabla 7). Una historia clínica minuciosa y un examen físico completo nos pueden orientar hacia el posible defecto en el sistema inmune del paciente (Tabla 8).
Los antecedentes familiares de ID, junto con la aparición de infecciones que precisan tratamiento parenteral y el fallo en el crecimiento del niño, son señales de alerta que obligan a descartar una ID9.
Algunos hallazgos analíticos también pueden orientar el estudio10 (Tabla 9). Según la sospecha diagnóstica se solicitarán progresivamente pruebas de mayor complejidad, incluyéndose en las peticiones complementarias de segundo nivel tanto estudios cuantitativos como cualitativos (Tabla 10).
Tabla 7. Signos clínicos que hacen sospechar Inmunodeficiencia.
|
Signos de alarma de inmunodeficiencia primaria |
|
|
Adaptada de Jeffrey Modell Foundation (http://www.info4PI.org) |
Tabla 8. Hallazgos en la exploración física de pacientes con inmunodeficiencia primaria (IDP).
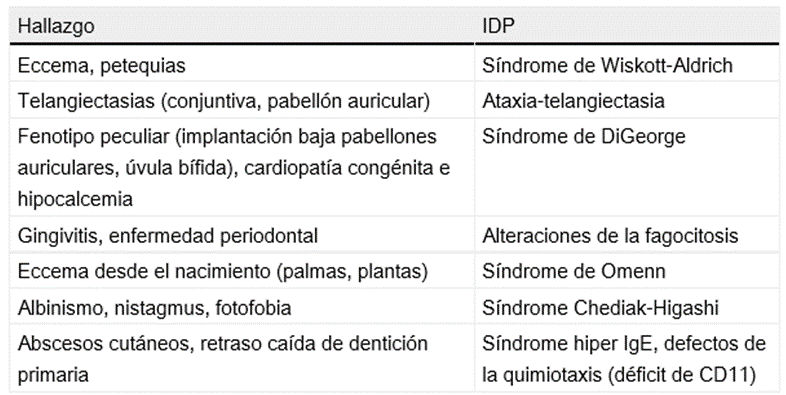
Tomado de: Documento de consenso sobre el diagnóstico diferencial y el abordaje terapéutico de la fiebre recurrente5.
Tabla 9. Hallazgos analíticos presentes en algunas inmunodeficiencias.
|
*Neutropenia14 : <1000 neutrófilos en menores de un año. <1500 neutrófilos en mayores de un año. |
Defecto de la función fagocítica. Repetir recuento para confirmar neutropenia, recuentos periódicos para descartar neutropenia cíclica. Considerar neutropenia congénita grave (de origen genético, citomegalovirus congénito.) frente a neutropenia autoinmune del lactante (mucho más frecuente, clínica leve, normalización de cifra de neutrófilos durante los episodios infecciosos, tendencia a resolución antes de los 3-4 años). |
|
Neutrófilos aumentados (>20 000/mm3 ) |
Considerar déficit de adhesión leucocitaria (CD18, CD15s). Además, la morfología leucocitaria puede detectar algunos defectos de función fagocítica (Chediak-Higashi). |
|
*Linfopenia <2.500 células/ml en menores de cinco años <1500 células/ml en mayores de cinco años |
Puede ser el primer hallazgo de una inmunodeficiencia celular u otros procesos graves. |
|
Trombocitosis |
Puede asociarse a proceso inflamatorio crónico. |
|
Trombopenia |
Volumen plaquetario bajo en síndrome de Wiskott-Aldrich. |
|
Hipocalcemia |
Síndrome de DiGeorge. |
|
Hiperuricemia |
Déficit de nucleótido fosforilasa. |
|
Eosinofilia |
Síndrome de Omenn. Síndrome de hiper IgE. Síndrome de Wiskott Aldrich. |
|
Cuerpos de Howell-Jolly en los eritrocitos |
Asplenia. |
|
Aumento de triglicéridos/disminución de fibrinógeno/citopenias |
Síndrome hemofagocítico |
*Tanto la neutropenia como la linfopenia deben ser confirmadas con más de una determinación por ser valores que pueden mostrarse alterados en diversos procesos infecciosos agudos sin asociarse a inmunodeficiencia.
Tabla 10. Estudios de segundo nivel en sospecha de inmunodeficiencia (ID).
|
Estudios de segundo nivel ante la sospecha de inmunodeficiencia |
||
| Pruebas | Comentarios | |
|
Estudios cualitativos |
Serologías vacunales: títulos de anticuerpos |
Valora la funcionalidad del sistema de anticuerpos frente a vacunas administradas previamente. Antígenos proteicos: tétanos, difteria, neumococo conjugada, Haemophilus influenzae tipo b. Antígenos polisacáridos: neumococo polisacárida. |
|
Estudios cuantitativos |
Fenotipaje linfocitario |
Subpoblaciones linfocitarias: CD3 (cel T total), CD4(T helper), CD8(T citotóxicos), CD19 o CD20 (células B) y CD16/56 (natural killer). CD4 es el dato que mejor refleja el sistema inmune celular. CD4<500 en >5 años o <1000 en menores sugiere una ID celular. |
|
Subclases IgG |
IgG: IgG1, IgG2, IgG3, IgG4. |
|
|
Otros estudios |
Serología VIH |
Ante sospecha de ID. |
|
Estudios de la función de linfocitos T:
|
Test in vivo para funcionalidad de células T. Influida por edad (no fiable en menores de 2 años, y suprimida durante una infección viral o bacteriana). |
|
|
Estudio funcional de fagocitos |
Estudiar ante: -Infecciones bacterianas recurrentes o graves (sepsis, meningitis) con recuento sanguíneo y niveles de inmunoglobulinas normales. -Infección recurrente por Neisseria meningitidis.. |
|
|
Estudio de complemento |
Se determina el complemento total CH50. Si está bajo o ausente se determinan los componentes. |
|
|
Estudios genéticos |
||
(Tabla 13)
(Tablas 11 y 12)
Inmunodeficiencia primaria (IDP)
Las inmunodeficiencias primarias (IDP) son un grupo poco frecuente de enfermedades causadas por la alteración de los distintos mecanismos implicados en la respuesta inmunológica, donde se incluyen hasta el momento más de 240 entidades descritas. Son de origen genético, frecuentemente son hereditarias, en su mayoría de forma autosómica recesiva. La incidencia es variable entre las distintas entidades, estimándose de forma global en más de 1/2.000 recién nacidos vivos, aunque probablemente estén infradiagnosticadas. El déficit selectivo de IgA es la más frecuente con 1/200-1000 recién nacidos vivos.
Las IDP se suelen presentar durante los primeros años de la vida y en el 65% de los casos afectan a la inmunidad humoral (células B)11. El tipo, patrón y severidad de las infecciones que presentan estos pacientes dependerá de los componentes del sistema inmune afectados (Figura 1).
Se establecen ocho grandes grupos de IDP reconocidos por la Unión Internacional de las Sociedades de Inmunología12 (Tabla 11) y las características de las inmunodeficiencias primarias más comunes quedan resumidas en la Tabla 12.
Es conveniente tener en cuenta los siguientes puntos13:
- Los defectos de la inmunidad humoral habitualmente se manifiestan como infecciones respiratorias recurrentes y severas por gérmenes encapsulados.
- Los defectos de la inmunidad celular deben sospecharse en cualquier niño que presenta infecciones virales severas o recurrentes o infecciones por gérmenes oportunistas en el primer año de vida.
- La linfopenia puede ser un indicador precoz de la ID Combinada Severa (IDCS) en la infancia.
- La deficiencia primaria de fagocitos (10% de las IDP) característicamente daría lugar a infecciones severas y recurrentes por hongos y bacterias. Los lugares más frecuentes de infección son el tracto respiratorio y la piel, pero también tejidos profundos y abscesos en órganos.
- Los defectos del complemento deben sospecharse en pacientes con infecciones piógenas recurrentes con un recuento normal de células sanguíneas y de inmunoglobulinas, o con familiares con historia de infecciones por Neisseria.
Inmunodeficiencia secundaria
Las inmunodeficiencias secundarias (IDS) son más frecuentes que las primarias. Suelen presentarse más allá de la infancia y afectan más frecuentemente a la inmunidad celular (células T). La alteración inmunitaria puede deberse a fármacos inmunosupresores, malnutrición, infecciones, síndromes pierdeproteínas, neoplasias, cromosomopatías o mecanismos mixtos.
Algunas causas de IDS quedan resumidas en la Tabla 13.
Tabla 11. Clasificación de las inmunodeficiencias primarias.
Inmunodeficiencia combinada grave Síndrome de Omenn |
Inmunodeficiencia común variable Déficit de IgA Agammaglobulinemia ligada al cromosoma X (enfermedad de Bruton) Síndrome de hiper IgM |
Síndrome de DiGeorge, síndrome de Wiskott-Aldrich |
Síndrome linfoproliferativo autoinmune (ALPS) Síndrome de disregulación inmune, poliendrocrinopatía y enteropatía (IPEX) |
Enfermedad granulomatosa crónica Neutropenia congénita grave Neutropenia cíclica Síndrome de Chediak-Higashi |
Mutación del gen NEMO Déficit de IRAK-4 Déficit de Myd-88 |
Déficit de C2,C3,C4,C9, properdina |
Fiebre mediterránea familiar Síndrome de hiper IgD TRAPS Criopirinopatías |
|
TRAPS: síndrome periódico asociado al receptor del factor de necrosis tumoral. |
Tabla 12. Descripción de las inmunodeficiencias más comunes.
|
Deficiencia de Anticuerpos |
|
|
Hipogammaglobulinemia transitoria de la infancia |
|
|
Déficit de IgA |
|
|
Agammaglobulinemia ligada a X |
|
|
Inmunodeficiencia variable común |
|
|
Inmunodeficiencias combinadas |
|
|
Inmunodeficiencia combinada severa (IDCS) |
|
|
Síndrome de hiper Ig M |
|
|
Inmunodeficiencias bien definidas |
|
|
Síndrome de DiGeorge (velocardiofacial) |
|
|
Síndrome de Wiskott Aldrich |
|
Figura 1. Distribución de las inmunodeficiencias primarias.
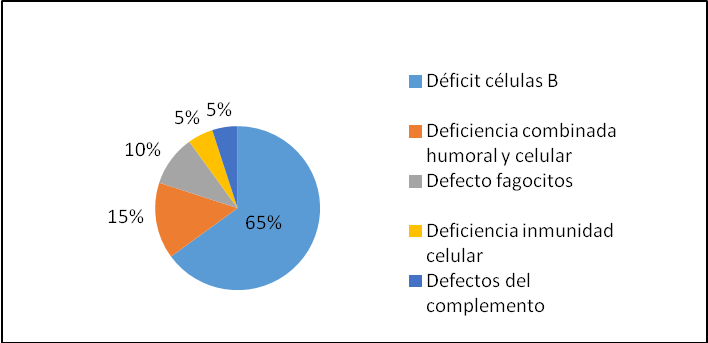
Tabla 13. Causas relacionadas con inmunodeficiencias secundarias.
|
Terapia inmunosupresora |
|
Quimioterapia en tumores |
|
Tratamiento de enfermedades autoinmunes |
|
Tratamiento de rechazo tras trasplante de órganos sólidos y médula ósea |
|
Infecciones |
|
VIH |
|
Grupo herpes virus (herpes simple 1 y 2, Epstein Barr, citomegalovirus, virus varicela zoster) |
|
Sarampión |
|
Micobacterias |
|
Parasitosis |
|
Infecciones bacterianas (superantígenos) |
|
Tumores |
|
Enfermedad de Hodgkin |
|
Mieloma múltiple |
|
Leucemia linfocítica crónica |
|
Tumores sólidos |
|
Enfermedades metabólicas |
|
Diabetes |
|
Insuficiencia hepática/cirrosis |
|
Insuficiencia renal |
|
Malnutrición |
|
Enfermedades autoinmunes |
|
Lupus eritematoso sistémico |
|
Artritis reumatoide |
|
Cromosomopatías |
|
Síndrome de Down |
|
Anemia de Fanconi y síndrome de Bloom |
|
Otros |
|
Tóxicos ambientales: radiaciones, tóxicos químicos |
|
Quemaduras |
|
Embarazo |
|
Asplenia/hiposplenia |
|
Transfusiones sanguíneas alogénicas |
Atención Primaria[L]
Pautas de manejo en atención primaria de niños con inmunodeficiencia (ID)
Aunque los niños con una ID deben ser controlados en servicios especializados, el pediatra de atención primaria debe conocer la patología y el manejo de estos pacientes, a fin de optimizar sus cuidados. Las claves del manejo del niño con ID14 son:
- Tratamiento agresivo de las infecciones agudas con antibioterapia precoz.
- Prevención frente a infecciones:
- Medidas de aislamiento y ambiente estéril.
- Profilaxis antibiótica y/o antifúngica según el tipo de ID. Por ejemplo en ID primarias celulares se realiza profilaxis frente a Pneumocistis jiroveci con trimetoprim/sulfametoxazol, en enfermedad granulomatosa crónica profilaxis frente a Aspergillus con itraconazol o con fluconazol frente a Cándida en ID combinada severa.
- Vacunación. Los niños inmunodeprimidos deben ser inmunizados de la forma más optimizada posible. La vacunación se realizará de manera individualizada en función de la ID, la evolución en el tiempo y de los tratamientos concomitantes, eligiendo el momento óptimo para cada paciente. En ocasiones será necesario determinar los anticuerpos séricos para evaluar la respuesta inmunitaria o programar nuevas vacunaciones, sobre todo en caso de exposición. En general, están contraindicadas las vacunas con microorganismos vivos atenuados en ID celulares. Las vacunas inactivadas e inmunización pasiva no presentan problemas de seguridad ni tolerancia y se administraran siguiendo el calendario vacunal habitual del niño sano, aunque a veces son necesarias dosis mayores de antígeno y/o dosis de refuerzo15,16. La vacuna antigripal se debe administrar anualmente en todos los tipos de inmunodeficiencia congénita y adquirida sin olvidar la vacunación anual de los convivientes, que deberán actualizar su inmunización frente a varicela y triple vírica.
- Tratamiento sustitutivo. En déficits de la inmunidad celular y humoral (excepto en déficit de IgA) con la administración de inmunoglobulinas de forma periódica.
- Tratamiento etiológico. El único tratamiento curativo en la actualidad es el trasplante de progenitores hematopoyéticos alogénico, aunque existen pacientes con IDP sometidos a terapia génica con resultados muy esperanzadores.
Para un mejor conocimiento de este tema se aconseja la revisión del capítulo correspondiente en el manual del comité asesor de vacunas de la AEP disponible en http://vacunasaep.org/documentos/manual/cap-14).
